Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Возбудители инфекций верхних дыхательных путей (ВДП), характеризующихся
Содержание
- 1. Возбудители инфекций верхних дыхательных путей (ВДП), характеризующихся
- 2. Возбудители туберкулеза = МИКОБАКТЕРИИ – «палочка Коха» - ВК Семейство: MycobacteriасеаеРод: MycobacteriumВиды:M. tuberculosisM. bovisM. africanum
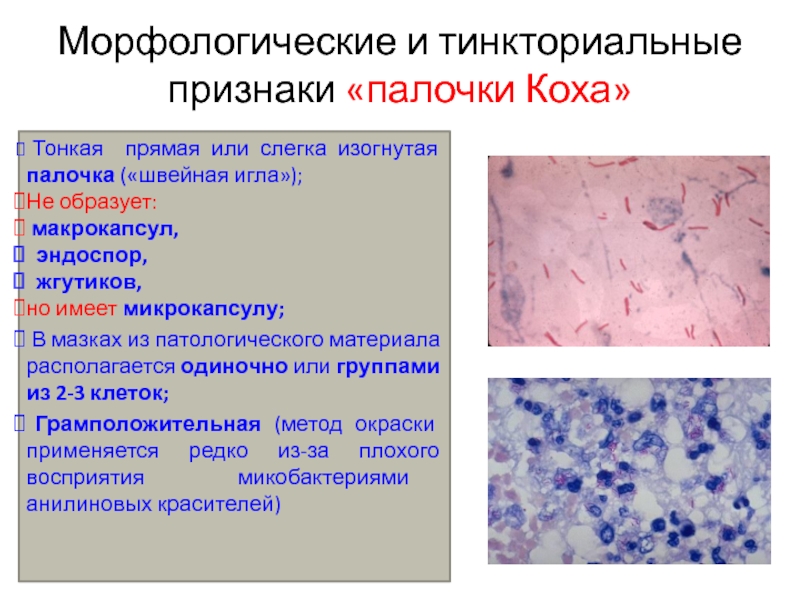
- 3. Морфологические и тинкториальные признаки «палочки Коха» Тонкая
- 4. Отличия микобактерий от других прокариот 1.
- 5. Культуральные свойства палочки КохаМеждународная элективная среда =
- 6. Рост микобактерий на среде Левенштейна-Йенсена
- 7. Биохимические свойства палочки Кохаосновной биохимический тест, используемый
- 8. Факторы патогенности палочки КохаСульфатиды (серосодержащие гликопротеиды) ,Корд-фактор (гликолипид, располагающийся на поверхности и в толще клеточной стенки),Липиды,Белки.
- 9. Туберкулез = первично-хроническое инфекционное заболевание человека и
- 10. Эпидемиология туберкулёзаИсточник инфекции:Больной человек Реже - животное
- 11. Первичный туберкулез либо вовсе не сопровождается выраженной
- 12. Патогенез туберкулёзаВходные ворота инфекции:дыхательные пути - чаще
- 13. Патогенез туберкулёзаА. Доброкачественное течение - гранулемы кальцифицируются
- 14. Инфекционная аллергия при туберкулёзеВсегда сопутствует инфицированию туберкулезной
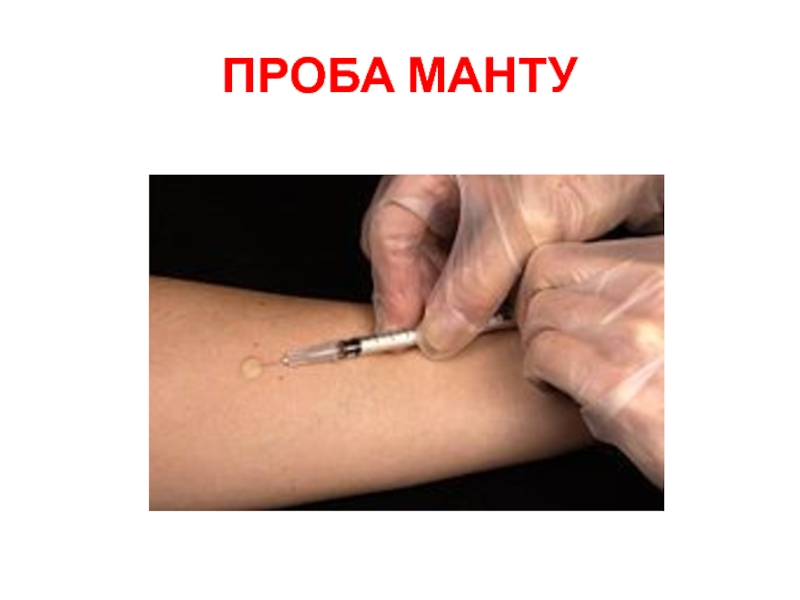
- 15. ПРОБА МАНТУ
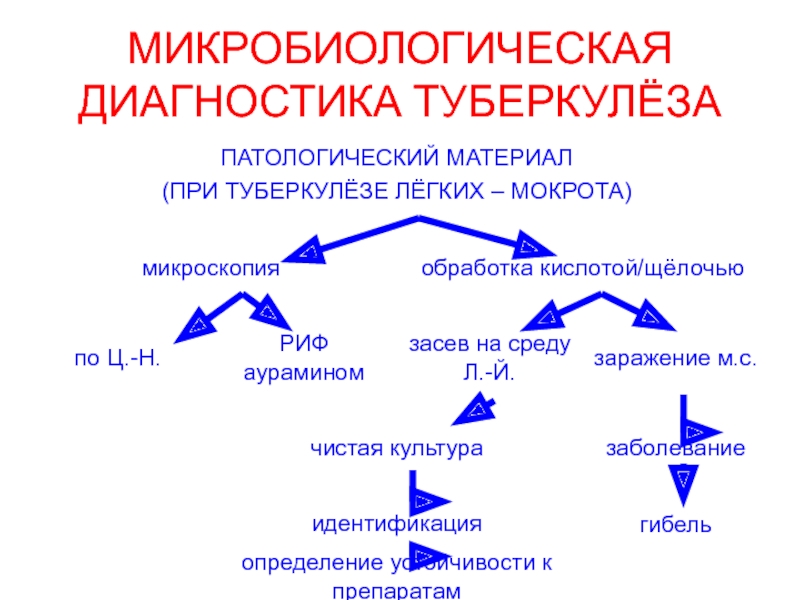
- 16. МИКРОБИОЛОГИЧЕСКАЯ ДИАГНОСТИКА ТУБЕРКУЛЁЗА
- 17. РЕАЦИЯ ИММУНОФЛЮОРСЦЕНЦИИ
- 18. Культуральный методпатологический материалсредаЛевенштейна-Йенсенакультивирование – от 2 до 12 недельидентификация:ниациновая пробабиопробаопределение чувствительности к туберкулостатическим препаратам
- 19. Биологический методпатологический материалморская свинка(0,1 мл подкожно в
- 20. Ускоренный метод выделения (метод микрокультур, метод
- 21. Дифференциация M. tuberculosis от M. bovis:
- 22. ПРОФИЛАКТИКА ТУБЕРКУЛЁЗАНеспецифическая выявление больных = флюорография один
- 23. ПРОФИЛАКТИКА ТУБЕРКУЛЁЗАСпецифическаяВакцина БЦЖ = BCG - живой
- 24. Этиотропная терапияМеждународный союз борьбы с туберкулезом противотуберкулезные
- 25. Этиотропная терапияПрепараты первого ряда: изониазид, этамбутол, стрептомицин,
- 26. Слайд 26
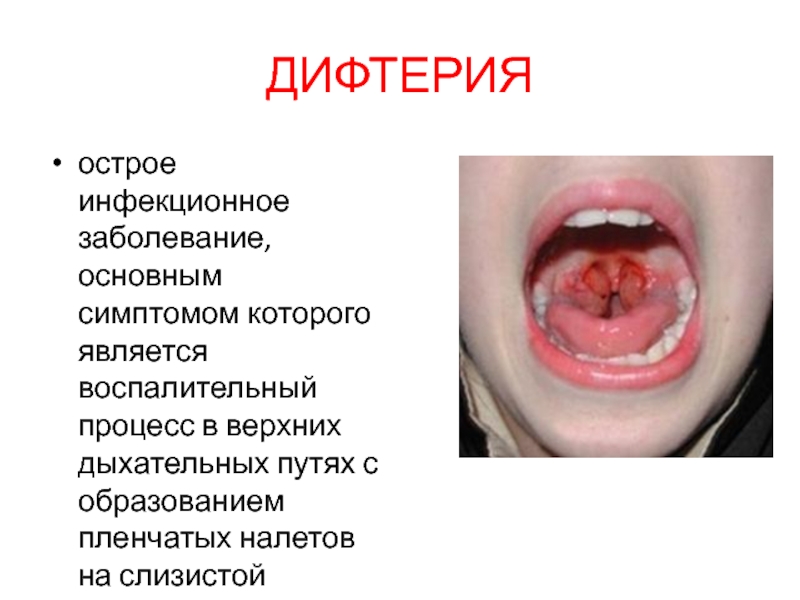
- 27. ДИФТЕРИЯострое инфекционное заболевание, основным симптомом которого является
- 28. Морфологические и тинкториальные свойства● Грамположительные тонкие палочки
- 29. Слайд 29
- 30. Культуральные свойстваРастут на сложных питательных средах при
- 31. Слайд 31
- 32. Биохимические свойстваДля идентификации вида C. diphtheriae:цистиназная активность(проба
- 33. Факторы патогенностиТоксин (ГИСТОТОКСИН) - основной фактор вирулентности
- 34. Эпидемиология
- 35. Клинические проявления:Интоксикация,фибринозное воспаление в месте проникновения возбудителя.
- 36. Патогенез: В месте проникновения образуется
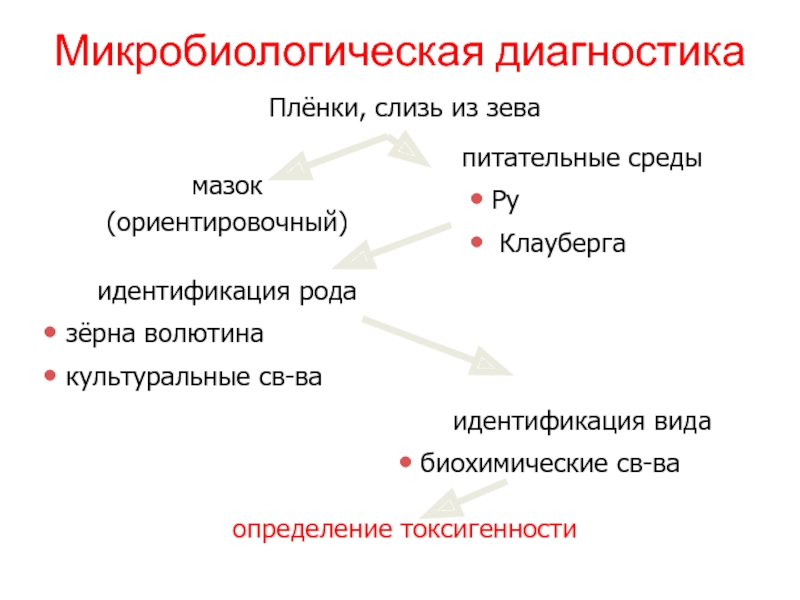
- 37. Микробиологическая диагностика
- 38. Определением токсигенности in vivo: заражают морскую свинку
- 39. ПрофилактикаНеспецифическаявыявление и изоляция для лечения больных,санация бактерионосителей,дезинфекция
- 40. Этиотропная терапияантитоксическая сыворотка (её введение необходимо начинать
- 41. БОРДЕТЕЛЛЫ – ВОЗБУДИТЕЛИ КОКЛЮШАРод: Bordetella Патогенные виды:
- 42. КОКЛЮШ — острая антропонозная воздушно-капельная бактериальная
- 43. Морфологические свойства
- 44. Слайд 44
- 45. Культуральные свойства
- 46. Факторы патогенностиФакторы адгезии: - пили – обеспечивают
- 47. Действие токсина:оказывает местное действие, приводящее в результате
- 48. Эпидемиология коклюшаИсточник инфекции – больной человек (заразен
- 49. Клинические проявления коклюшаКатаральная стадия (1 – 2
- 50. Микробиологическая диагностика коклюша
- 51. Культуральный метод диагностикиНаиболее доказательный, но в последние
- 52. Слайд 52
- 53. Дифференциация патогенных видов бордетелл подвижность (B. bronchiseptica)уреазная активность (B. bronchiseptica и B. parapertussis)РА с видоспецифическими сыворотками.
- 54. Профилактика коклюшаНеспецифическаяВыявление и изоляция больных для лечения
- 55. Актиномицеты сем. Actinomycetaceae
- 56. Актиномицетывызывают актиномикозы – хронические гнойные гранулематозные поражения различных органов.
- 57. АктиномицетыРод: ActinomycesВиды: А. вovis – типовой вид,
- 58. Морфологические признакиветвящиеся бактерии (тонкие палочки с булавовидными
- 59. Морфологические признакив отличии от грибов не содержат
- 60. Морфологические признаки
- 61. Слайд 61
- 62. Слайд 62
- 63. Культуральные признаки
- 64. ЭпидемиологияИсточник инфекции – почва,Механизм передачи –
- 65. ПатогенезВ месте входных ворот образуется воспалительный очаг
- 66. ПатогенезПозднее гранулема подвергается некрозу с образованием гноя,
- 67. Патогенез В пораженных тканях, кроме актиномицетов содержатся разнообразные
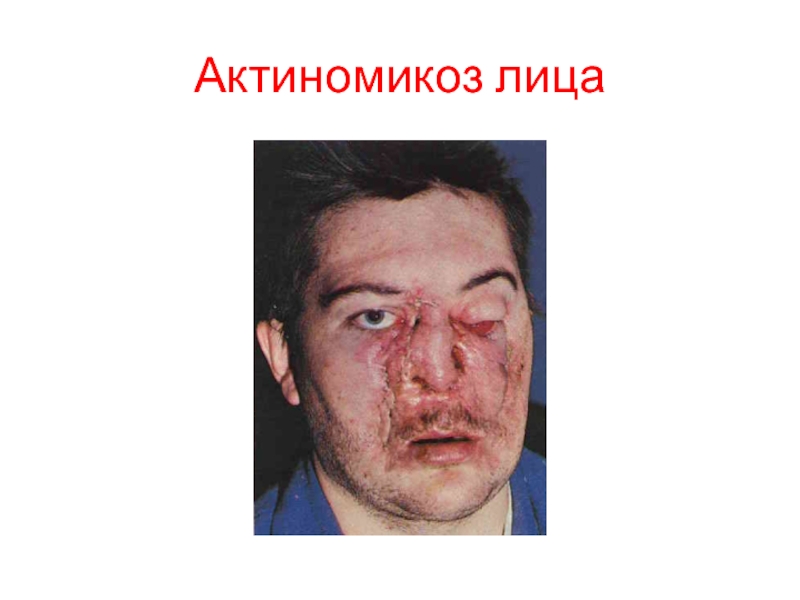
- 68. Клинические формы 1. Актиномикоз лица – наблюдается у
- 69. Актиномикоз лица
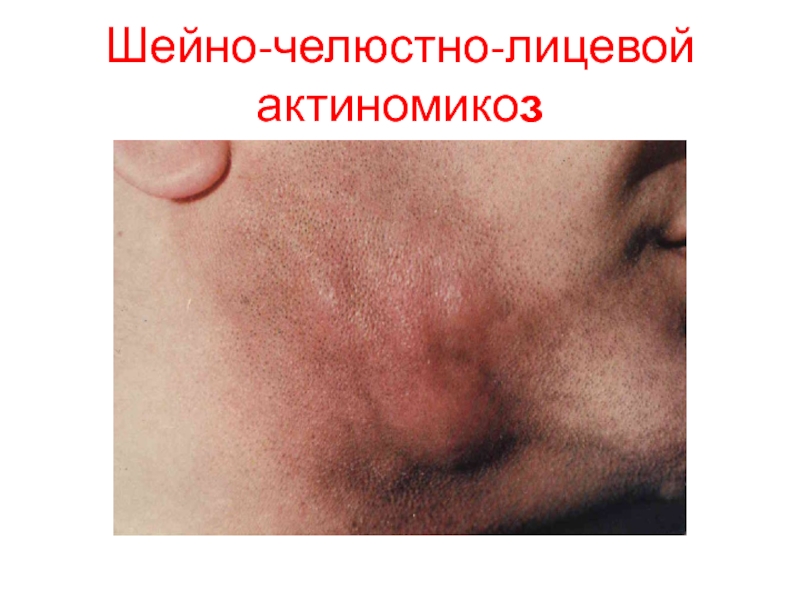
- 70. Шейно-челюстно-лицевой актиномикоз
- 71. Клинические формы 2. Абдоминальный актиномикоз - встречается у
- 72. Клинические формы 3. Торокальный актиномикоз – встречается у
- 73. Клинические формы 4. Редкие поражения:- актиномикоз мочеполовой системы
- 74. Микробиологическая диагностика Материал: гной из
- 75. Методы микробиологической диагностики 1. Микроскопический – обнаружение друз
- 76. Методы микробиологической диагностики 2. Микробиологический – - для
- 77. Лечение 1. антибиотики и химиотерапевтические препараты в высоких
- 78. Профилактика Специфическая профилактика не разработана, неспецифическая – повышение иммунного статуса.
- 79. Скачать презентанцию
Возбудители туберкулеза = МИКОБАКТЕРИИ – «палочка Коха» - ВК Семейство: MycobacteriасеаеРод: MycobacteriumВиды:M. tuberculosisM. bovisM. africanum
Слайды и текст этой презентации
Слайд 1 Возбудители инфекций верхних дыхательных путей (ВДП), характеризующихся специфичностью патогенеза и
клинической картины.
Слайд 2Возбудители туберкулеза = МИКОБАКТЕРИИ – «палочка Коха» - ВК
Семейство:
Mycobacteriасеае
Род: Mycobacterium
Виды:
M. tuberculosis
M. bovis
M. africanum
Слайд 3Морфологические и тинкториальные признаки «палочки Коха»
Тонкая прямая или слегка
изогнутая палочка («швейная игла»);
Не образует:
макрокапсул,
эндоспор,
жгутиков,
но
имеет микрокапсулу;В мазках из патологического материала располагается одиночно или группами из 2-3 клеток;
Грамположительная (метод окраски применяется редко из-за плохого восприятия микобактериями анилиновых красителей)
Слайд 4Отличия микобактерий от других прокариот
1. кислото-,
спирто-
щелочеустойчивость,
2. высокое содержание
в клеточной стенке липидов (до 60%) и кислот:-миколовая,
- фтионовая,
- туберкулостеариновая
3. очень медленный рост
Слайд 5Культуральные свойства палочки Коха
Международная элективная среда = среда Левенштейна-Йенсена (включает
картофельный экстракт, различные соли, яйца, глицерин и малахитовый зеленый как
агент, ингибирующий рост контаминирующей микрофлоры),Оптимальная температура = 37°С,
M. tuberculosis – аэроб,
M. Bovis – микроаэрофил.
на жидких средах вырастают за 5 - 7 дней – морщинистая пленка,
на плотных - в течение 14 - 40 суток - R-формы колоний (похожие на бородавки или цветную капусту) с желтым пигментом.
Слайд 7Биохимические свойства палочки Коха
основной биохимический тест, используемый для идентификации –
ниациновая проба:
M. tuberculosis –синтезирует ниацин (никотиновую кислоту),
M. bovis –
не синтезирует.Слайд 8Факторы патогенности палочки Коха
Сульфатиды (серосодержащие гликопротеиды) ,
Корд-фактор (гликолипид, располагающийся на
поверхности и в толще клеточной стенки),
Липиды,
Белки.
Слайд 9Туберкулез = первично-хроническое инфекционное заболевание человека и животных, сопровождающееся поражением органов
и систем
хроническое течение,
образование специфических воспалительных изменений, имеющих
вид маленьких бугорков (гранулем),преимущественная локализация - в легких и лимфатических узлах,
туберкулезная палочка может поражать любой орган и любую ткань с развитием соответствующей клинической симптоматики.
3 основные клинические формы:
Первичная туберкулезная интоксикация у детей и подростков,
Туберкулез органов дыхания,
Туберкулез других органов и систем (кожи, костей, почек, суставов).
Слайд 10Эпидемиология туберкулёза
Источник инфекции:
Больной человек
Реже - животное
Основной механизм передачи:
Аэрогенный,
Путь
– воздушно-пылевой.
Дополнительный механизм (путь) передачи:
алиментарный (заражение M. bovis от крупного
рогатого скота через молоко и молочные продукты, чаще наблюдается у детей; однако заражение M. bovis от больных животных возможно и аэрогенным путем) Слайд 11Первичный туберкулез либо вовсе не сопровождается выраженной симптоматикой, либо напоминает
собой гриппоподобный синдром.
Вторичный туберкулез - при реактивации инфекции – наблюдаются
(при туберкулезе легких):кашель (часто с кровохарканием),
снижение массы тела,
обильное ночное потоотделение,
хронический субфебрилитет.
Многообразие симптоматики туберкулеза делает его клиническую классификацию достаточно сложной (разбирается на курсе фтизиатрии)
Слайд 12Патогенез туберкулёза
Входные ворота инфекции:
дыхательные пути - чаще всего
любые слизистые оболочки
любой
поврежденный участок кожи
Фагоцитами доставляется в региональные лимфатические узлы
Формируется первичный туберкулезный
комплекс:гранулема в месте внедрения возбудителя
воспалительный процесс в региональных лимфатических узлах
сенсибилизация организма
2 варианта:
Слайд 13Патогенез туберкулёза
А. Доброкачественное течение - гранулемы кальцифицируются и рубцуются (у
человека формируется противотуберкулезный иммунитет, но в гранулеме сохраняется возбудитель).
Б. При
действии неблагоприятных факторов, снижающих антиинфекционную резистентность организма человека → гематогенная генерализация процесса с образованием множественных очагов, склонных к распаду.Слайд 14Инфекционная аллергия при туберкулёзе
Всегда сопутствует инфицированию туберкулезной палочкой.
Выявляется туберкулиновыми пробами
(в большинстве стран предпочтение отдается внутрикожному тесту - реакции Манту)
В
качестве аллергена используется: туберкулин - фильтрат автоклавированной бульонной культуры M. tuberculosis.
очищенный туберкулин (ППД) — purified protein derivative (PPD) = смесь убитых нагреванием фильтратов культур МБТ человеческого и бычьего видов, очищенных ультрафильтрацией.
Слайд 18Культуральный метод
патологический материал
среда
Левенштейна-Йенсена
культивирование – от 2 до 12 недель
идентификация:
ниациновая проба
биопроба
определение
чувствительности к туберкулостатическим препаратам
Слайд 19Биологический метод
патологический материал
морская свинка
(0,1 мл подкожно в паховую область или
в/брюшинно)
лимфоаденит
(5-10 сутки)
положительная реакция на туберкулин
(3-4 неделя)
гибель
(1-2 месяца)
но: изониазидустойчивые штаммы снижают
свою вирулентность для морской свинки Слайд 20Ускоренный метод выделения
(метод микрокультур, метод Прайса):
толстые мазки на
узких предметных стеклах обработка 6% серной кислотой, нейтрализация, промывка
водой флаконы с гемолизированной цитратной кровью в разведении 1: 4 через несколько дней культивирования окрашивают по Цилю-Нильсену и микроскопируют:вирулентные микобактерии располагаются в виде «лисьих хвостов» (вследствие наличия в них корд-фактора),
невирулентные - беспорядочно.
Слайд 21Дифференциация
M. tuberculosis от M. bovis:
1. Ниациновая проба Конно:
культура
микобактерий в жидкой питательной среде
+ 1 мл р-ра KCN
+
1 мл р-ра хлорамина,через несколько минут:
ярко-желтая окраска - M. tuberculosis
отсутствие её - M. bovis
2. Биопроба - заражение морской свинки и кролика:
Слайд 22ПРОФИЛАКТИКА ТУБЕРКУЛЁЗА
Неспецифическая
выявление больных = флюорография один раз в год,
санитарно-гигиенические мероприятия,
нормализация условий труда и быта,
полноценное питание,
здоровый образ жизни.Слайд 23ПРОФИЛАКТИКА ТУБЕРКУЛЁЗА
Специфическая
Вакцина БЦЖ = BCG - живой ослабленный штамм, полученный
Кальметтом и Гереном из M. вovis,
- вводится внутрикожно.
Вакцинируются
дети в возрасте 5 - 7 дней (при ранней выписке из роддома - на 3 день) жизни. Ревакцинацию проводят лицам с отрицательной туберкулиновой пробой.
NB: у новорожденных со сниженной резистентностью применяют менее реактогенную вакцину BCG-M (с меньшим содержанием антигена)
Слайд 24Этиотропная терапия
Международный союз борьбы с туберкулезом противотуберкулезные препараты по степени
эффективности разделил на 3 группы:
А – изониазид, рифампицин (рифапентин,рифабутин,рифатер, рифанг);
В
– стрептомицин, канамицин, этионамид (протионамид), этамбутол, пиразинамид, циклосерин, флоримицин, производные фторхинолонов;С – ПАСК (парааминосалициловая кислота), тиоацетозон (тибон) – в России не применяются.
Слайд 25Этиотропная терапия
Препараты первого ряда: изониазид, этамбутол, стрептомицин, пиразинамид, рифампицин.
Альтернативные средства:
канамицин, циклосерин, ПАСК (парааминосалициловая кислота), этионамид, виомицин, капреомицин, тиоацетазон.
При активной форме туберкулеза назначают до 6 антибиотиков одновременно.После месячного пребывания в стационаре больного, как правило, можно выписывать, однако курс лечения не должен продолжаться менее года.
Слайд 26
Возбудитель дифтерии
Коринебактерии
Род: Corynebacterium
C. diphtheriae – возбудитель дифтерии
var. gravis
var. mitis
var.
intermedius
Слайд 27ДИФТЕРИЯ
острое инфекционное заболевание, основным симптомом которого является воспалительный процесс в
верхних дыхательных путях с образованием пленчатых налетов на слизистой оболочке.
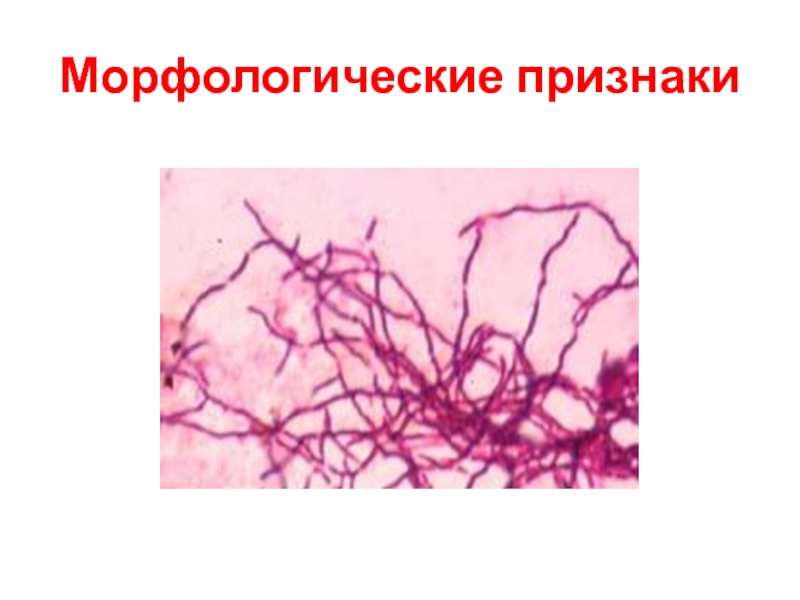
Слайд 28Морфологические и тинкториальные свойства
● Грамположительные тонкие палочки средних размеров:
var.
gravis – короткие,
var. mitis – длинные,
● не образуют
макрокапсул и эндоспор, ● располагаются в мазке попарно, под углом друг к другу.
● Характерны включения зёрен волютина для выявления которых используют окраску по Нейссеру (тёмные зёрна на фоне жёлтой цитоплазмы).
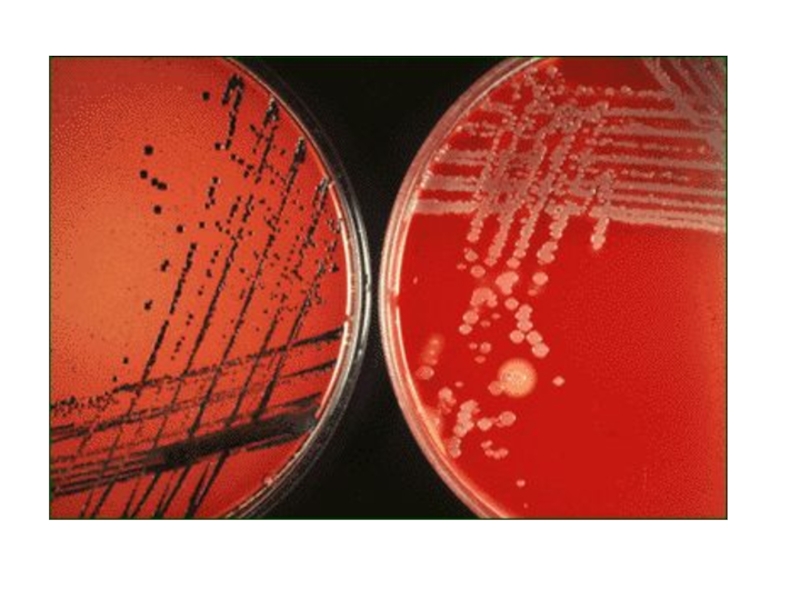
Слайд 30Культуральные свойства
Растут на сложных питательных средах при 37ОС (на среде
Ру – 10-12 ч, на др. средах – сутки).
жидкие среды:
- пленка + осадок (var. gravis) - муть + осадок (var. mitis)
среда Ру (свернутая лошадиная сыворотка): колонии не сливаются (рост в виде «шагреневой кожи»)
теллуритовые среды (среда Клауберга – кровяно-теллуритовый агар):
- серовато-черные R –колонии, похожие на цветок маргаритки из-за неровного края и радиальной исчерченности – var. gravis,
- S = мелкие – var. mitis.
Слайд 32Биохимические свойства
Для идентификации вида C. diphtheriae:
цистиназная активность(проба Пизу) – положительная
уреазная
активность (проба Закса) – отрицательная
Для идентификации биовара gravis:
ферментация крахмала
ферментация
гликогена +
Слайд 33Факторы патогенности
Токсин (ГИСТОТОКСИН) - основной фактор вирулентности дифтерийной палочки (так
как дифтерия вызывается именно токсином, то её можно считать токсикоинфекцией)
ферменты вирулентности:
- Гиалуронидаза
- Нейраминидаза
Слайд 35Клинические проявления:
Интоксикация,
фибринозное воспаление в месте проникновения возбудителя.
Клинические формы:
●Дифтерия зева,
●
Дифтерия других органов (кожи, раны, половых органов и др.).
Слайд 36
Патогенез:
В месте проникновения образуется фибринозная пленка, которая:
= или тесно
спаяна с подлежащей тканью (в месте многослойного плоского эпителия),
=
или легко отслаивается от подлежащих тканей – «дифтерийный круп» (в месте однослойного цилиндрического эпителия – в нижних отделах дыхательных путей). Слайд 38Определением токсигенности
in vivo: заражают морскую свинку (подкожно или внутрибрюшинно),
при вскрытии павшего животного обращают внимание на увеличенные и гиперемированные
надпочечники,in vitro: ставят реакцию преципитации по Оухтерлони.
Слайд 39Профилактика
Неспецифическая
выявление и изоляция для лечения больных,
санация бактерионосителей,
дезинфекция игрушек, которыми пользовались
больные дети.
Специфическая
Введение анатоксина (в том числе входящего в вакцины АКДС
и АДС)при необходимости сохранения антитоксического иммунитета у взрослых необходима ревакцинация анатоксином каждые 10 лет.
Слайд 40Этиотропная терапия
антитоксическая сыворотка (её введение необходимо начинать как можно раньше,
пока токсин не связался с тканью миокарда и нервной системы),
Антибиотики:
-лактамные,
тетрациклины, хинолоны;
носителей санируют эритромицином.
Выписка из стационара возможна после двукратного отрицательного бактериологического исследования.
Слайд 41БОРДЕТЕЛЛЫ – ВОЗБУДИТЕЛИ КОКЛЮША
Род: Bordetella
Патогенные виды:
В. pertussis – вызывает коклюш,
B.
parapertussis – вызывает паракоклюш; сходен с коклюшем, но протекает легче;
B. bronchiseptica –вызывает бронхисептикоз, у человека встречается редко, в основном у работников собачьих питомников и кролиководов (этот микроорганизм вызывает респираторные заболевания у собак, кошек и кроликов); у человека клинически протекает как острая респираторная вирусная инфекция, под этим диагнозом, как правило, и регистрируется.Слайд 42КОКЛЮШ
— острая антропонозная воздушно-капельная бактериальная инфекция, наиболее характерным
признаком которой является приступообразный спазматический кашель.
Опасное
инфекционное заболевание дыхательных путей. Слайд 46Факторы патогенности
Факторы адгезии:
- пили – обеспечивают адгезию возбудителя на
эпителиальных клетках,
- филаментозный гемагглютинин и белок наружной мембраны (пертактин) –
склеивают бактерии → биопленка,- Капсульные полисахариды – защищают от фагоцитоза
Токсины - сложное многокомпонентное вещество, включающее:
- эндотоксин,
- белковый несекретируемый токсин,
небелковый цитотоксин – производное
пептидогликана клеточной стенки.
Слайд 47Действие токсина:
оказывает местное действие, приводящее в результате раздражения нервных рецепторов
слизистой оболочки дыхательных путей к спастическому кашлю
в результате токсинемии,
вызывает:возбуждение дыхательного центра,
спазм мелких бронхов.
Слайд 48Эпидемиология коклюша
Источник инфекции – больной человек (заразен в течение 1
– 1,5 месяцев болезни)
Единственный механизм (путь) передачи – аэрозольный
(воздушно-капельный).Патогенез коклюша – обусловлен:
воспалительным ответом на размножение возбудителя (слизистая оболочка гортани, бронхов, бронхеол и альвеол),
действием факторов вирулентности B. Pertus.
Слайд 49Клинические проявления коклюша
Катаральная стадия (1 – 2 недели):
гриппоподобное состояние
слабый, но
упорный кашель
Пароксизмальная стадия (2 – 4 недели):
спастический кашель
частая рвота
угнетение сознания
Стадия
выздоровления (4 – 6 недель):постепенное исчезновение симптомов коклюша.
В настоящее время преобладают (95%) умеренно выраженные и стертые формы заболевания.
Слайд 51Культуральный метод диагностики
Наиболее доказательный, но в последние годы выделение м/о
удается редко:
- материал = слизь из верхних дыхательных
путей, - берут с помощью метода «кашлевых пластинок» : во время приступа кашля ко рту ребенка подставляют чашку Петри с питательной средой и ждут на протяжение 6-8 кашлевых толчков;
- или сухим тампоном с задней стенки глотки,
- засевают на питательные среды,
- идентифицируют выделенную культуру по морфологическим, культуральным, биохимическим и серологическим свойствам.
Слайд 53Дифференциация патогенных видов бордетелл
подвижность (B. bronchiseptica)
уреазная активность (B. bronchiseptica
и B. parapertussis)
РА с видоспецифическими сыворотками.
Слайд 54Профилактика коклюша
Неспецифическая
Выявление и изоляция больных для лечения
Специфическая
убитая коклюшная вакцина
в составе АКДС
нормальный человеческий иммуноглобулин (при контакте с больным детям
до года и неиммунизированным) Слайд 56Актиномицеты
вызывают актиномикозы – хронические гнойные гранулематозные поражения различных органов.
Слайд 57Актиномицеты
Род: Actinomyces
Виды:
А. вovis – типовой вид,
А. israelii –
чаще вызывает заболевания,
А. naeslundii,
А. odontolyticus,
A. viscosus.
Слайд 58Морфологические признаки
ветвящиеся бактерии (тонкие палочки с булавовидными концами или нити),
занимают
промежуточное положение между грибами и бактериями:
прокариоты, имеют клеточную стенку (КС)
как у грамположительных бактерий, но в отличии от них в составе КС есть 4 сахара: арабиноза,
галактоза,
ксилоза,
мадуроза,
Слайд 59Морфологические признаки
в отличии от грибов не содержат в КС хитина
или целлюлозы,
не обладают способностью к фотосинтезу,
грамположительны, но красители удерживают плохо,
жгутиков
не имеют,спор не образуют,
некислотоустойчивые,
- образуют примитивный мицелий.
Слайд 61
КУЛЬТУРАЛЬНЫЕ ПРИЗНАКИ
Культуральные признаки
факультативные или облигатные анаэробы,
для хорошего роста нуждаются
в повышенном содержании СО2,
растут на белковых средах, содержащих сыворотку (на
простых средах растут плохо),на плотных средах через 24 час образуют микроколонии - прозрачные бесцветные паукообразные гладкие, плотно сросшиеся со средой,
Слайд 62
КУЛЬТУРАЛЬНЫЕ ПРИЗНАКИ
Культуральные признаки
через 7-14 суток – макроколонии – бугристые вросшие
в среду белые или окрашенные (красные, синие), напоминающие коренные зубы,
на
кровяном агаре могут давать гемолиз,элективной средой является среда Сабуро,
оптимальная температура – 37о,
размножаются только бесполым путем.
Слайд 64
Эпидемиология
Источник инфекции – почва,
Механизм передачи – контактный,
Путь передачи – раневой,
Инфекция
может быть как экзогенной, так и эндогенной (чаще эндогенная),
Основной предрасполагающий
фактор – снижение сопротивляемости организма,Входные ворота инфекции – слизистая оболочка полости рта или других органов, кожа.
Инкубационный период – от нескольких суток до многих лет.
Слайд 65Патогенез
В месте входных ворот образуется воспалительный очаг = гранулема (актиномикома),
в которой обнаруживаются друзы актиномицетов (скопления мицелия).
Друзы окружены полиморфно-ядерными
лейкоцитами, - по периферии формируются грануляционная ткань и фиброзные прослойки,
- имеют радиальную исчерченность,
их центральная часть состоит из тонкого густопереплетенного мицелия,
по периферии обнаруживаются колбовидные утолщения гиф мицелия.
Кроме нитей мицелия присутствуют коккопалочки и палочки.
Слайд 66Патогенез
Позднее гранулема подвергается некрозу с образованием гноя, выходящего через свищи
на поверхность кожи и слизистых оболочек. Одновременно отмечается фиброз гранулемы.
Затем
возбудитель из первичных мест поражения распространяется по подкожной клетчатке или соединительной ткани, а также лимфогенно или гематогенно в ткани с низким содержанием О2.Воспаление обычно распространяется по прямой по направлению к поверхности кожи.
Слайд 67Патогенез
В пораженных тканях, кроме актиномицетов содержатся разнообразные бактерии, которые усиливают
течение заболевания:
- снижая окислительно-восстановительный потенциал в тканях,
- создают анаэробные условия,
- защищают анаэробные актиномицеты за счет выработки ферментов каталаза и дисмутоксидаза,
- усиливают низкую инвазивную способность актиномицетов, выделяя агрессивные ферменты (гиалуронидазы) и токсины.
Слайд 68Клинические формы
1. Актиномикоз лица – наблюдается у 55-60% всех больных
актиномикозами и у 6-10% лиц, страдающих воспалительными поражениями челюстей и
лица; заболевание протекает хронически, часто осложняется бактериальными инфекциями; возможны поражения кожи, мышц, лимфатических узлов, языка, слюнных желез и костных тканей.Слайд 71Клинические формы
2. Абдоминальный актиномикоз - встречается у 25-30% всех больных
актиномикозами, первичный очаг – слепая кишка и червеобразный отросток; часто
связана с перфорацией внутренних органов вследствие аппендицита, язвенных поражений, дивертикулита, хирургических или других травматических повреждений.Слайд 72Клинические формы
3. Торокальный актиномикоз – встречается у 10-20% всех больных
актиномикозами, часто отмечаются поражения легких, плевры, реже – мягких тканей
грудкой клетки; возникают в форме как первичного, так и вторичного поражения. Вначале заболевание может выглядеть как бронхит, интерстициальная пневмония, плеврит. Основные признаки – боль в груди, лихорадка, кашель с мокротой или без.Слайд 73Клинические формы
4. Редкие поражения:
- актиномикоз мочеполовой системы – наиболее часто
связан с применением внутриматочных контрацептивов,
- актиномикоз костей – возникает как
контактно, так и гематогенно,- актиномикоз ЦНС – с развитием менингитов и менингоэнцефалитов,
- генерализованный актиномикоз типа метастазируещего сепсиса.
Слайд 74 Микробиологическая диагностика
Материал:
гной из свищей,
пунктаты невскрывшихся
очагов размягчения,
соскобы с грануляций,
мокрота,
биопсия тканей.
Слайд 75 Методы микробиологической диагностики
1. Микроскопический – обнаружение друз в материале:
- под
малым увеличением видны образования округлой формы с бесструктурным центром и
периферией радиального строения,- под большим увеличением в центре видны сплетения тонких гиф с пигментированными зернами, по периферии от этого клубка мицелия отходят в виде лучей гифы с колбовидными утолщениями на концах.
По Граму: мицелий фиолетовый, периферия – розовая.
Слайд 76Методы микробиологической диагностики
2. Микробиологический –
- для подавления роста сопутствующей
микрофлоры гной или мокроту обрабатывают раствором антибиотиков (пенициллина и стрептомицина),
центрифугируют, отмывают физ.раствором, центрифугируют-осадок засевают на питательные среды (сахарный агар, среда Сабуро) – 2 чашки: одну культивируют в аэробных, другую – в анаэробных условиях в течение 2-х недель. Через 2-3 дня появляются микроколонии, на 10-14 день – макроколонии. Чистую культуру идентифицируют. Родовой признак – способность сворачивать и пептонизировать молоко.
Слайд 77 Лечение
1. антибиотики и химиотерапевтические препараты в высоких дозах не мене
4-6 недель!
- пенициллин,
тетрациклин,
эритромицин,
левомицетин,
хлорамфеникол,
канамицин,
клиндамицин,
ристомицин
2.хирургическое
иссечение очагов поражения и наложение дренажа,3. специфическая терапия актинолизатом (лучше из аутоштамма).