Слайд 1Заболевания сердечно-сосудистой системы
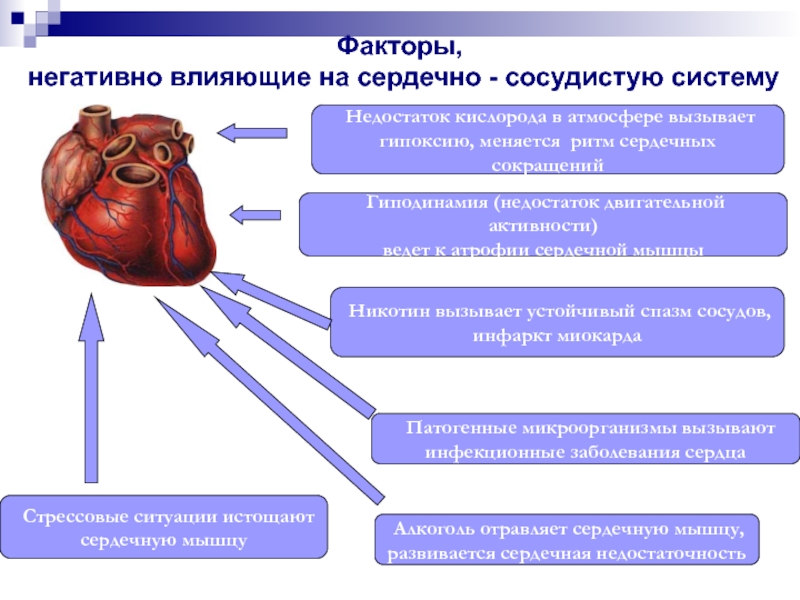
Слайд 3Факторы,
негативно влияющие на сердечно - сосудистую систему
Недостаток кислорода
в атмосфере вызывает
гипоксию, меняется ритм сердечных сокращений
Гиподинамия (недостаток
двигательной активности)
ведет к атрофии сердечной мышцы
Никотин вызывает устойчивый спазм сосудов,
инфаркт миокарда
Патогенные микроорганизмы вызывают
инфекционные заболевания сердца
Алкоголь отравляет сердечную мышцу,
развивается сердечная недостаточность
Стрессовые ситуации истощают
сердечную мышцу
Слайд 5По статистике, более 1,5 миллионов россиян в возрасте от 40
до 70 лет перенесли инфаркт миокарда. Показатели смертности от заболеваний
сердечнососудистой системы очень высоки и продолжают расти. За последние 15 лет смертность от заболеваний сердечно - сосудистой системы в России увеличилась в 1,5 раза.
В нашей стране 14 млн. жителей страдают различными заболеваниями сердечнососудистой системы.
Неутешительный прогноз дают специалисты к 2015 году : около 20 млн. человек умрет от заболеваний сердечнососудистой системы, главным образом от болезней сердца и инсульта, которые, по прогнозам останутся единственными основными причинами смерти.
В год от сердечно-сосудистых заболеваний в России умирают 1 млн 300 тысяч человек — население крупного областного центра.
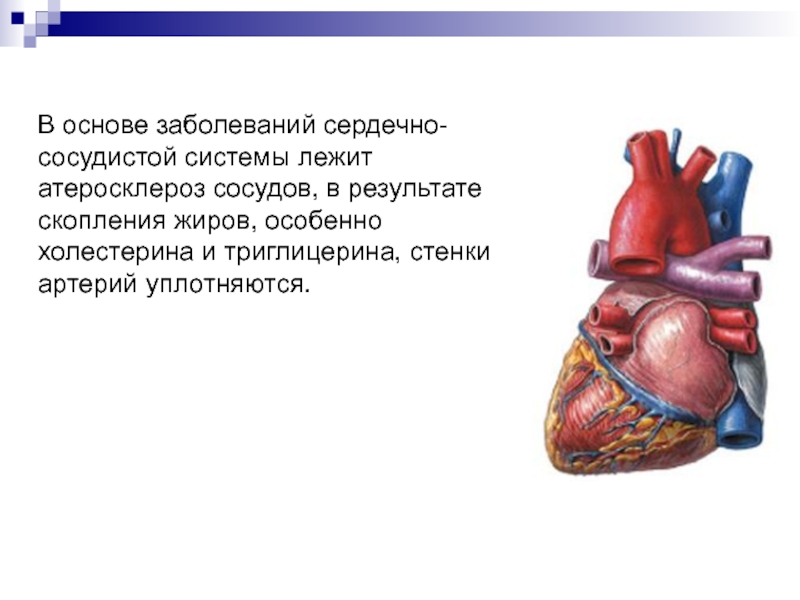
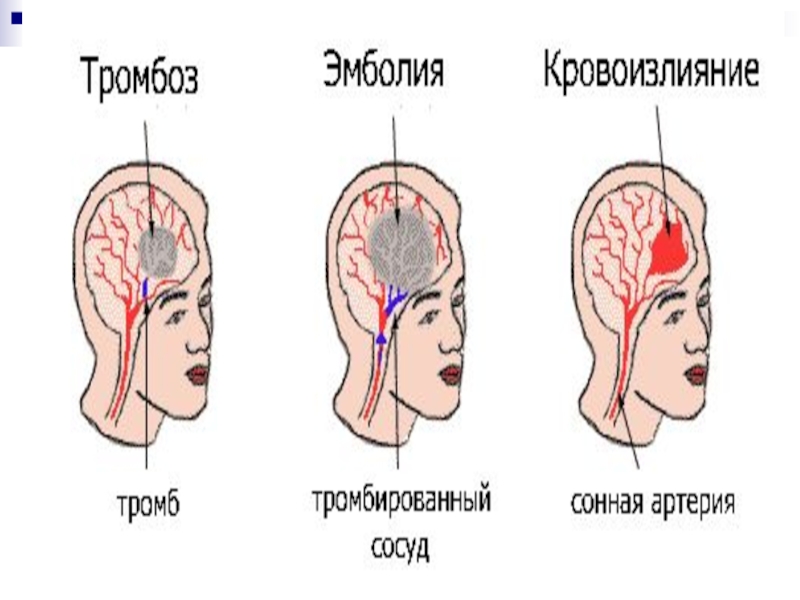
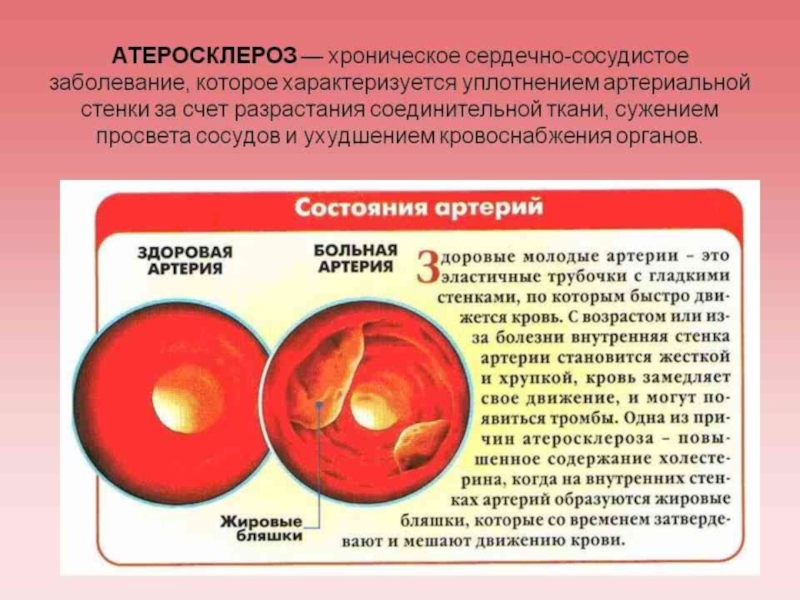
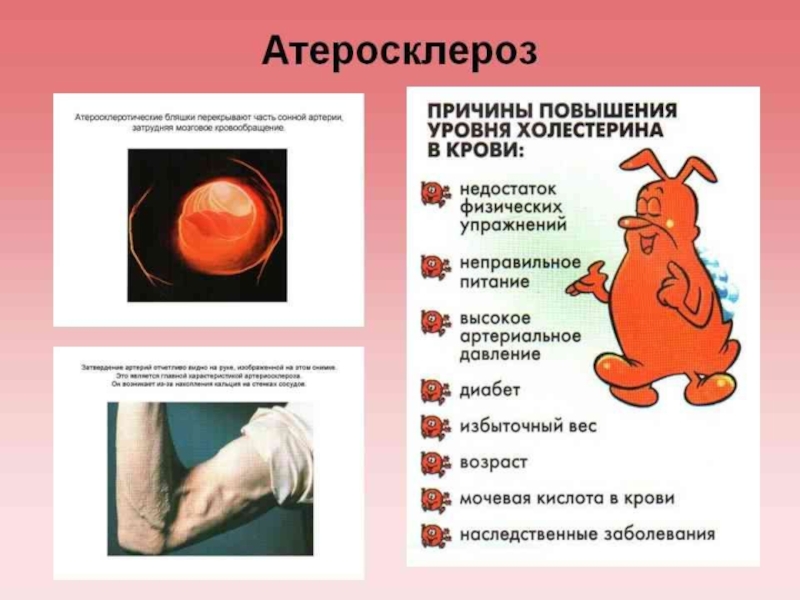
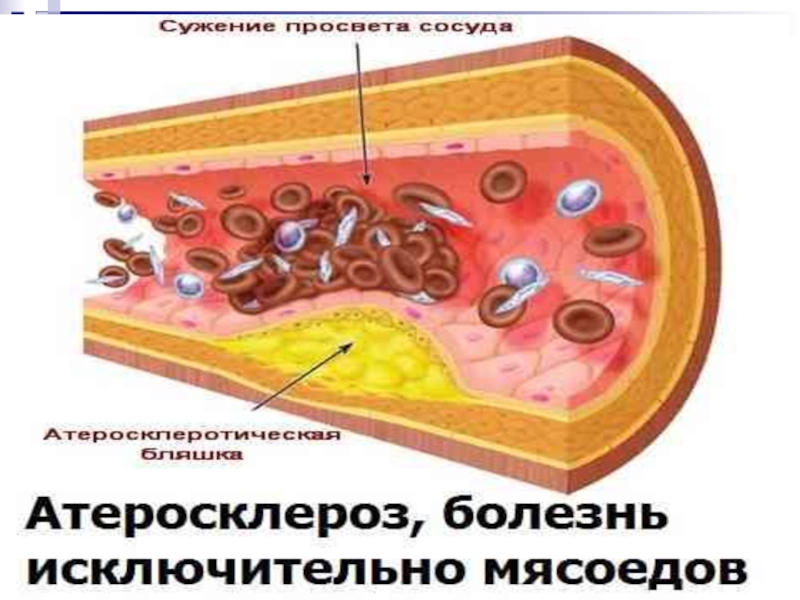
Слайд 6 В основе заболеваний сердечно-сосудистой системы лежит атеросклероз сосудов,
в результате скопления жиров, особенно холестерина и триглицерина, стенки артерий
уплотняются.
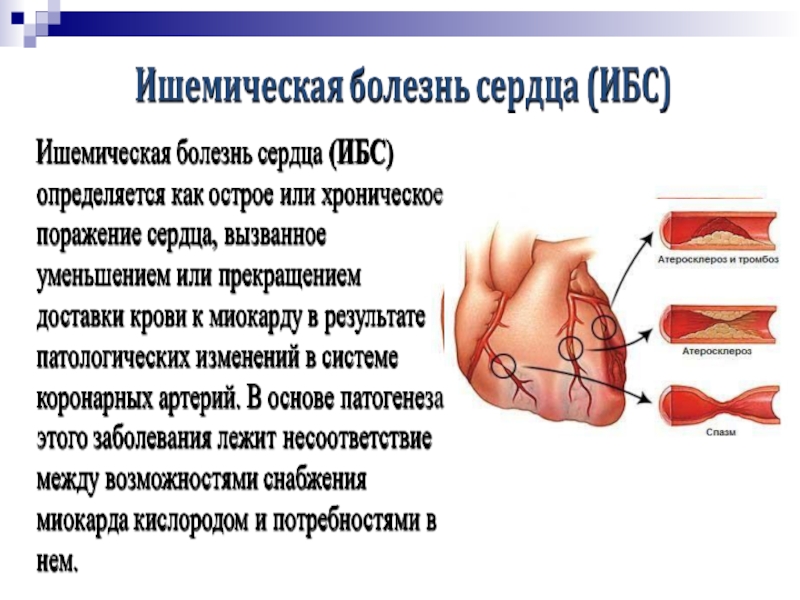
Слайд 10Основные факты
ССЗ являются основной причиной смерти во всем мире.
В 2004
году от ССЗ умерло 17,1 миллиона человек, что составило 29%
всех случаев смерти в мире.
Из этого числа:
- 7,2 миллиона человек умерло от ишемической болезни сердца
5,7 миллиона человек- в результате инсульта.
К 2030 году около 23,6 миллионов человек умрет от ССЗ, главным образом, от болезней сердца и инсульта, которые, по прогнозам, останутся единственными основными причинами смерти.
Слайд 20ФАКТОРЫ РИСКА:
Социально-культурные:
потребление высококалорийной, богатой насыщенными жирами и холестерином пищей,
сидячий
образ жизни,
нервный стресс.
Внутренние факторы риска:
артериальная гипертензия,
гиперхолестеринемия,
нарушение толерантности к углеводам,
ожирение,
отягощенная наследственность,
сахарный
диабет.
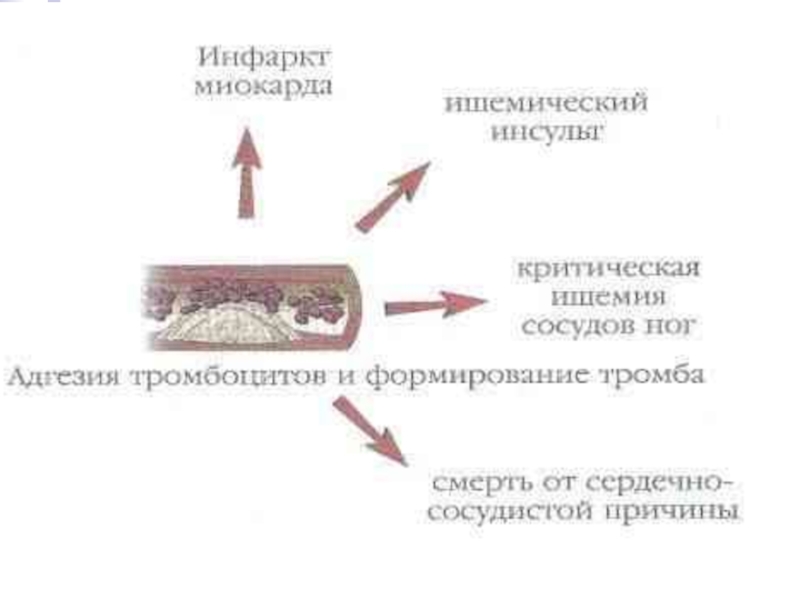
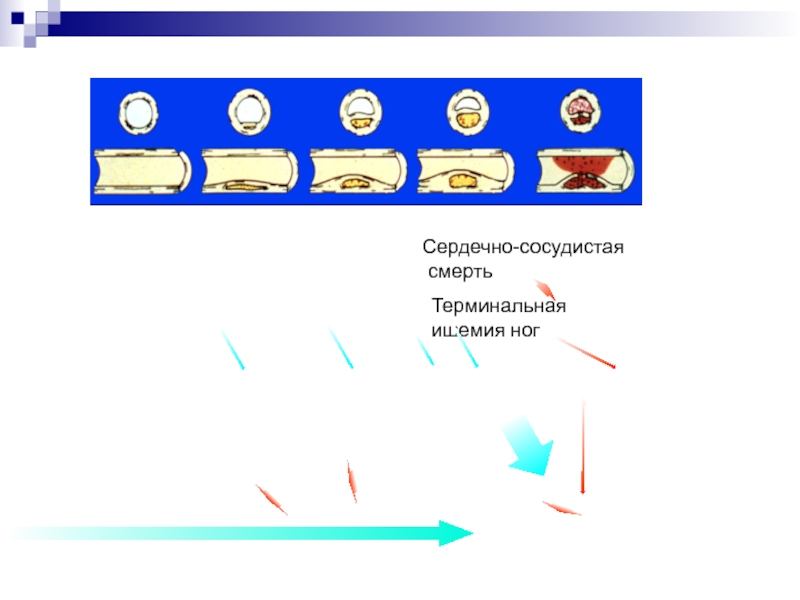
Слайд 21
Терминальная ишемия ног
Сердечно-сосудистая
смерть
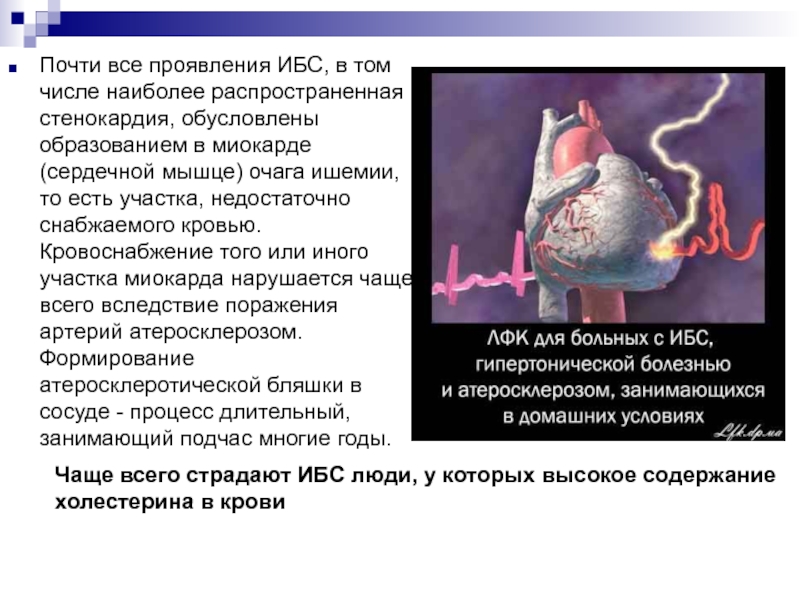
Слайд 27Почти все проявления ИБС, в том числе наиболее распространенная стенокардия,
обусловлены образованием в миокарде (сердечной мышце) очага ишемии, то есть
участка, недостаточно снабжаемого кровью. Кровоснабжение того или иного участка миокарда нарушается чаще всего вследствие поражения артерий атеросклерозом. Формирование атеросклеротической бляшки в сосуде - процесс длительный, занимающий подчас многие годы.
Чаще всего страдают ИБС люди, у которых высокое содержание холестерина в крови
Слайд 28Используется классификация ИБС по клиническим формам, каждая из которых имеет
самостоятельное значение ввиду особенностей клинических проявлений, прогноза и тактики лечения.
Она рекомендована в 1979 году группой экспертов ВОЗ
1)-Внезапная коронарная смерть (первичная остановка сердца).
-Внезапная коронарная смерть с успешной реанимацией
-Внезапная коронарная смерть (летальный исход)
2)-Стенокардия
-Стабильная стенокардия напряжения (с указанием функционального класса).
-Коронарный синдром Х
-Вазоспастическая стенокардия
-Нестабильная стенокардия
-прогрессирующая стенокардия
-впервые возникшая стенокардия
-ранняя постинфарктная стенокардия
3)Инфаркт миокарда
4)Кардиосклероз
5)Безболевая форма ИБС
Слайд 29Факторы риска ишемической болезни сердца
Факторы риска ишемической болезни сердца —
это обстоятельства, наличие которых предрасполагает к развитию ИБС. Эти факторы
во многом сходны с факторами риска атеросклероза, поскольку основным звеном патогенеза ишемической болезни сердца является атеросклероз коронарных артерий.
Слайд 30Биологические детерминанты или факторы:
пожилой возраст;
мужской пол;
генетические факторы, способствующие возникновению дислипидемии,
гипертензии, толерантности к глюкозе, сахарному диабету и ожирению.
Анатомические, физиологические и
метаболические (биохимические) особенности:
дислипидемия;
артериальная гипертензия;
ожирение и характер распределения жира в организме;
сахарный диабет.
Поведенческие (бихевиоральные) факторы, которые могут привести к обострению ИБС:
пищевые привычки;
ожирение, как фактор развития ИБС;
курение;
недостаточная двигательная активность, или физические нагрузки превышающие адаптационные возможности организма;
потребление алкоголя;
поведение, способствующее возникновению заболеваний коронарных артерий.
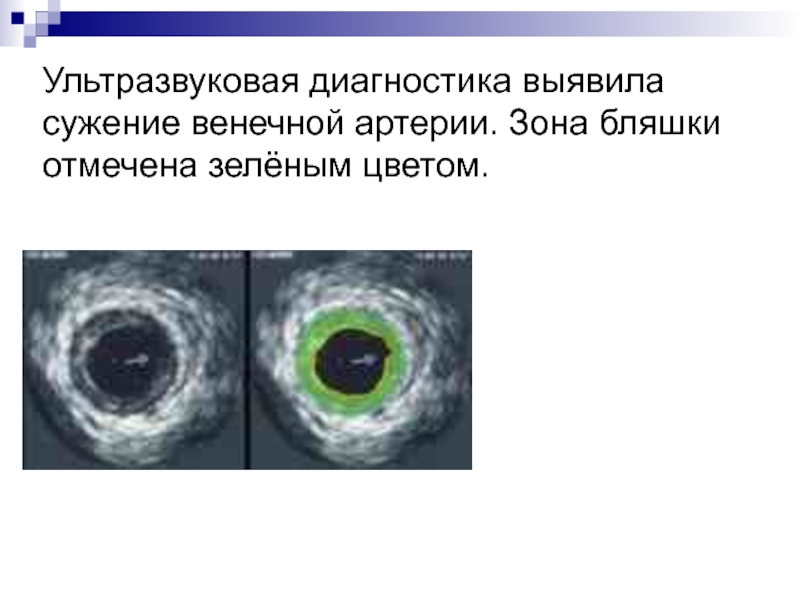
Слайд 31Ультразвуковая диагностика выявила сужение венечной артерии. Зона бляшки отмечена зелёным
цветом.
Слайд 32стенокардия
Стенокардия ("грудная жаба") – это неприятные ощущения в области груди,
которые возникают при снижении кровоснабжения сердечной мышцы. В большинстве случаев
это происходит вследствие сужения коронарных артерий из-за атеросклероза.
Слайд 33
Боль в груди, особенно за грудиной, давящего
характера.
Часто боль передается в шею, челюсть, руки, спину
или даже зубы.
Также может возникнуть:
повышенная потливость,
одышка ,слабость.
симптомы
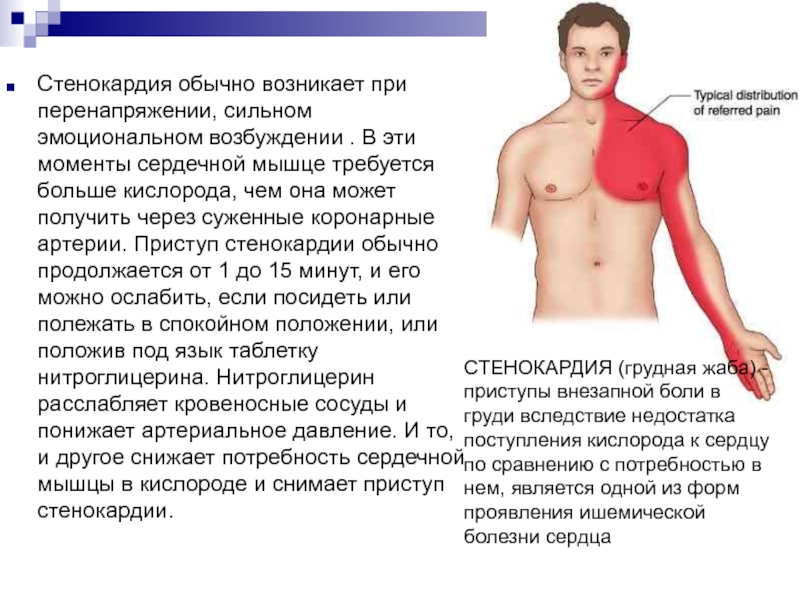
Слайд 34Стенокардия обычно возникает при перенапряжении, сильном эмоциональном возбуждении . В
эти моменты сердечной мышце требуется больше кислорода, чем она может
получить через суженные коронарные артерии. Приступ стенокардии обычно продолжается от 1 до 15 минут, и его можно ослабить, если посидеть или полежать в спокойном положении, или положив под язык таблетку нитроглицерина. Нитроглицерин расслабляет кровеносные сосуды и понижает артериальное давление. И то, и другое снижает потребность сердечной мышцы в кислороде и снимает приступ стенокардии.
СТЕНОКАРДИЯ (грудная жаба) - приступы внезапной боли в груди вследствие недостатка поступления кислорода к сердцу по сравнению с потребностью в нем, является одной из форм проявления ишемической болезни сердца
Слайд 35Стенокардия бывает двух видов: стабильная и нестабильная.
1стабильная
В большинстве случаев
приступы возникают при перенапряжении, (например, подъем по лестнице ). продолжаются
недолго и проходят в состоянии покоя или после приема нитроглицерина под язык.
2) Нестабильная стенокардия
Нестабильная стенокардия более опасна. Ее приступы более серьезны. Более того, они продолжаются дольше, и не проходят при приеме нитроглицерина (или требуется больше нитроглицерина, чем обычно). Нестабильная стенокардия – это еще не инфаркт, но в случае ее появления необходимо немедленно посетить врача или отделение экстренной медицинской помощи и срочно пройти обследование. Нестабильная стенокардия часто предвещает инфаркт.
Слайд 36
Стабильная стенокардия
СТАБИЛЬНАЯ СТЕНОКАРДИЯ
Слайд 37Сердечный приступ и нестабильная стенокардия.
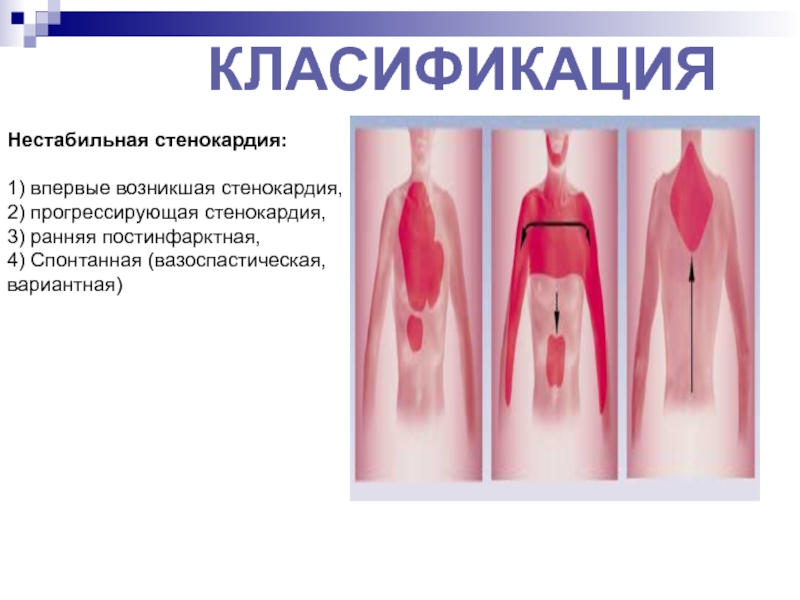
Слайд 38Нестабильная стенокардия:
1) впервые возникшая стенокардия,
2) прогрессирующая стенокардия,
3) ранняя постинфарктная,
4)
Спонтанная (вазоспастическая, вариантная)
КЛАСИФИКАЦИЯ
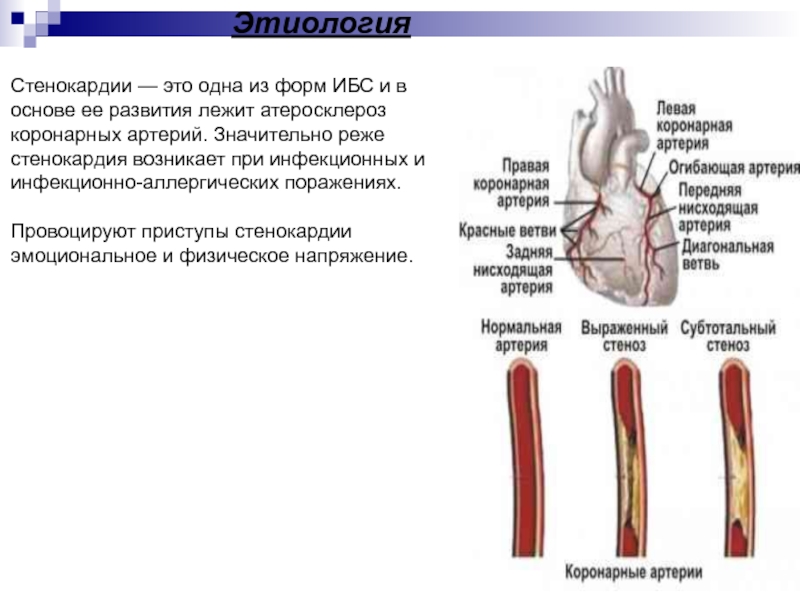
Слайд 39Этиология
Стенокардии — это одна из форм ИБС и в основе
ее развития лежит атеросклероз коронарных артерий. Значительно реже стенокардия возникает
при инфекционных и инфекционно-аллергических поражениях.
Провоцируют приступы стенокардии эмоциональное и физическое напряжение.
Слайд 42
Лабораторные тесты
Лабораторные тесты помогают установить возможную причину ишемии миокарда.
Клинический анализ
крови. Изменения результатов клинического анализа крови (снижения уровня гемоглобина, сдвиги
лейкоцитарной формулы и др.) позволяют выявить сопутствующие заболевания (анемию, эритремию, лейкоз и др.), провоцирующие ишемию миокарда.
Определение биохимических маркёров повреждения миокарда. При наличии клинических проявлений нестабильности, необходимо определить уровень Тропинина или МВ-фракции креатинфосфокиназы в крови. Повышении уровня этих показателей указывает на наличие острого коронарного синдрома, а не стабильной стенокардии.
Биохимический анализ крови. Всем больным стенокардией необходимо исследовать липидный профиль (показатели общего холестерина, ЛПВП, ЛПНП и уровень триглицеридов) для оценки сердечно-сосудистого риска и необходимости коррекции. Также определяют уровень креатина для оценки функции почек.
Оценка гликемии. Для выявления сахарного диабета как сопутствующей патологии при стенокардии оценивают уровень глюкозы натощак или проводят тест толерантности к глюкозе.
При наличии клинических признаков дисфункции щитовидной железы определяют уровень гормонов щитовидной железы в крови.
ДИАГНОСТИКА

Слайд 43ЭКГ в покое. Всем пациентам с подозрением на стенокардию необходимо
зарегистрировать ЭКГ в состоянии покоя в 12 стандартных отведениях. Это
позволяет определить дальнейший план обследования и лечения. ЭКГ может оказаться более информативной, если её регистрируют во время приступа стенокардии (обычно при стационарном наблюдении).
ЭКГ с физической нагрузкой. Применяют тредмил-тест или велоэргометрию с ЭКГ-мониторингом в 12 стандартных отведениях. --Суточное амбулаторное мониторирование ЭКГ
Инструментальные методы
Слайд 44Лечение
Цели лечения стенокардии:
улучшение прогноза заболевания путём предотвращения развития инфаркта миокарда
и смерти;
уменьшение или устранение симптомов.
Изменение образа жизни
Важнейшую роль в достижении
первой цели играет изменение образа жизни пациента. Улучшения прогноза заболевания может быть достигнуто следующими мероприятиями:
Отказ от курения
Умеренная физическая активность
Диета и снижение веса тела: ограничение потребления соли и насыщенных жиров, регулярное употребление фруктов, овощей и рыбы.
Лечение дислипидемии
Соблюдение диеты важно в качестве начальной терапии у пациентов с повышенным уровнем липидов, но, по данным различных исследований, этого недостаточно для снижения риска сердечно-сосудистых осложнений. Поэтому назначаются гиполипидемические препараты — ингибиторы ГМГ-КоА-редуктазы (статины). При этом цель лечения: снижение уровня общего холестерина до 4,5 ммоль/л (175 мг/дл) или ниже и снижение уровня холестерина ЛПНП до 2,5 ммоль/л (100 мг/дл) или ниже.
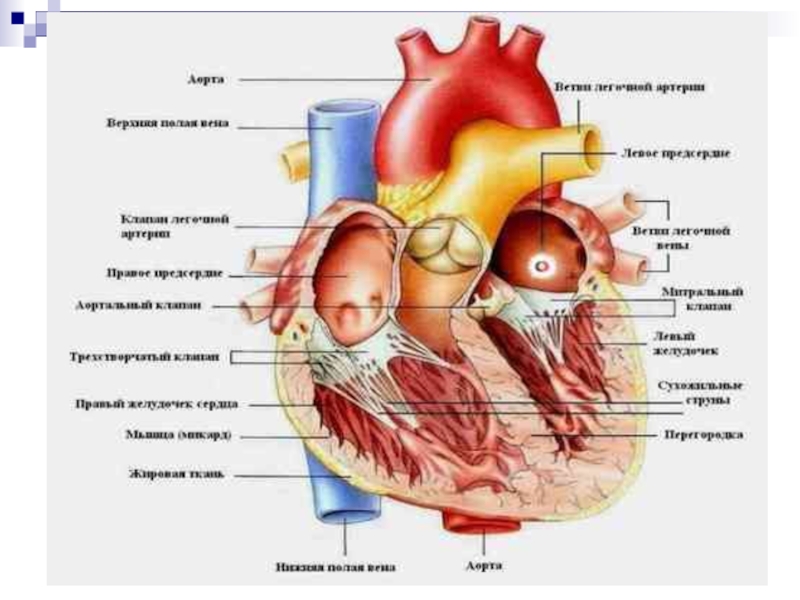
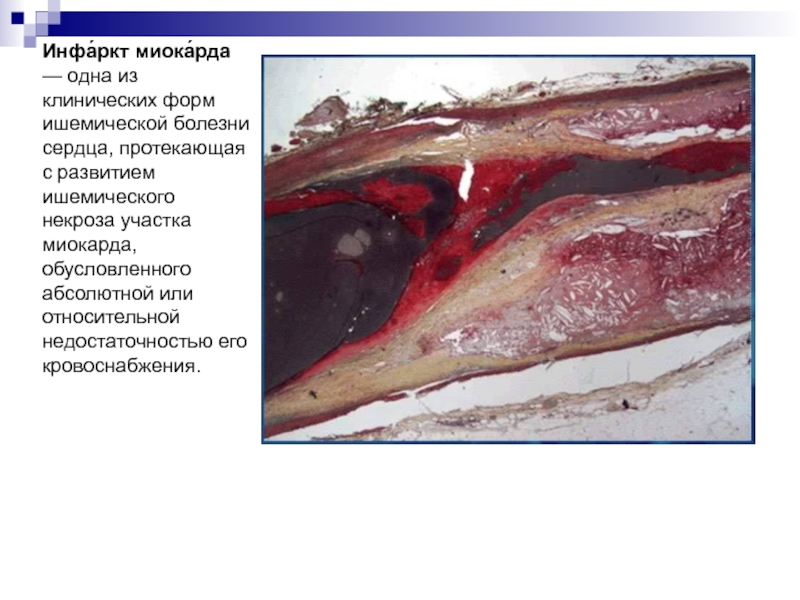
Слайд 45Инфа́ркт миока́рда — одна из клинических форм ишемической болезни сердца,
протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или
относительной недостаточностью его кровоснабжения.
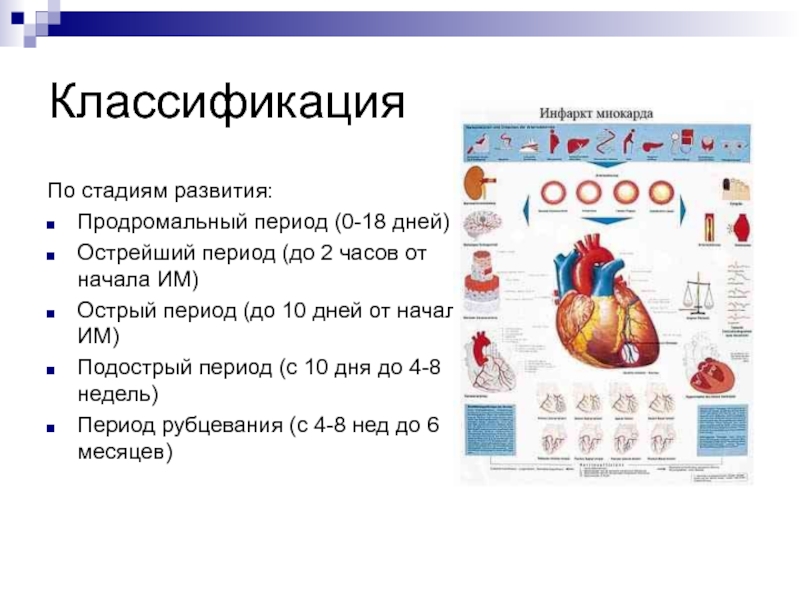
Слайд 46Классификация
По стадиям развития:
Продромальный период (0-18 дней)
Острейший период (до 2 часов
от начала ИМ)
Острый период (до 10 дней от начала ИМ)
Подострый
период (с 10 дня до 4-8 недель)
Период рубцевания (с 4-8 нед до 6 месяцев)
Слайд 47По анатомии поражения:
Трансмуральный
Интрамуральный
Субэндокардиальный
Субэпикардиальный
Слайд 48По объему поражения:
Крупноочаговый (трансмуральный), Q-инфаркт
Мелкоочаговый, не Q-инфаркт
Локализация очага некроза.
Инфаркт
миокарда левого желудочка (передний, боковой, нижний, задний).
Изолированный инфаркт миокарда верхушки
сердца.
Инфаркт миокарда межжелудочковой перегородки (септальный).
Инфаркт миокарда правого желудочка.
Сочетанные локализации: задне-нижний, передне-боковой и др.
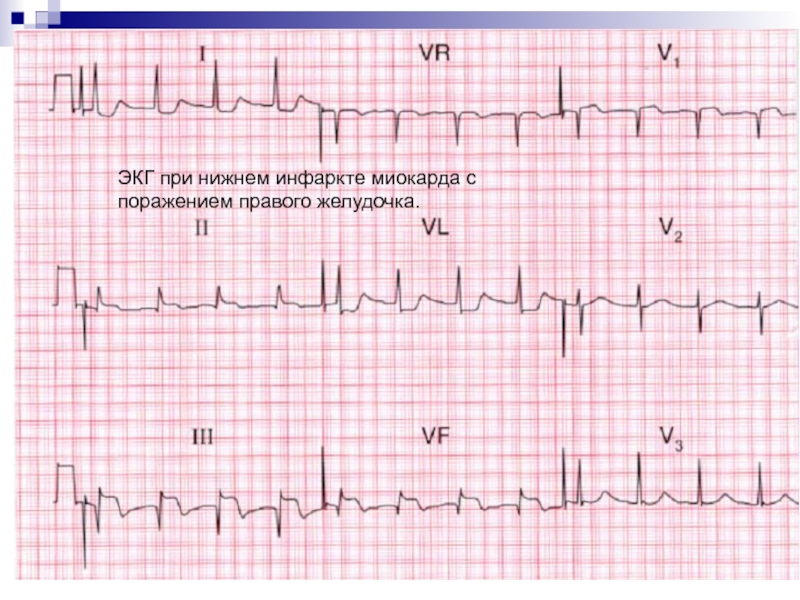
Слайд 49ЭКГ при нижнем инфаркте миокарда с поражением правого желудочка.
Слайд 50По течению:
Моноциклическое
Затяжное
Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг
некроза от 72 часов до 8 дней)
Повторный ИМ (в др.
кор. арт.,новый очаг некроза через 28 дней от предыдущего ИМ)
Слайд 51этиология
Инфаркт миокарда развивается в результате обтурации(закупорки) просвета сосуда кровоснабжающего миокард
(коронарная артерия). Причинами могут стать (по частоте встречаемости):
Атеросклероз коронарных артерий
(тромбоз, обтурация бляшкой) 93-98 %
Хирургическая обтурация (перевязка артерии или диссекция при ангиопластике)
Эмболизация коронарной артерии (тромбоз при коагулопатии, жировая эмболия т. д.)
Спазм коронарных артерий
Отдельно выделяют инфаркт при пороках сердца (аномальное отхождение коронарных артерий от легочного ствола)
Слайд 52Факторы риска
Табакокурение и пассивное курение
Загрязнение атмосферы
Мужчины чаще страдают от инфаркта
миокарда, чем женщины
Ожирение
Употребление алкоголя
Сахарный диабет
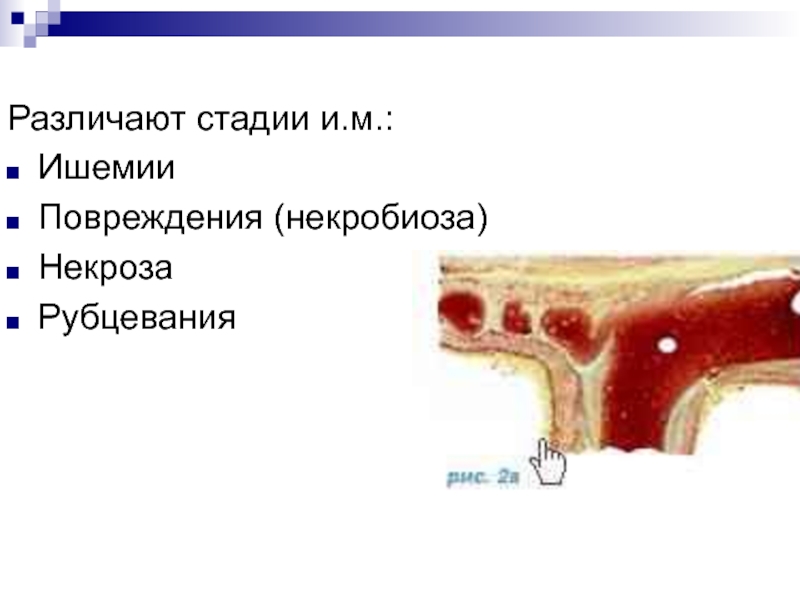
Слайд 53Различают стадии и.м.:
Ишемии
Повреждения (некробиоза)
Некроза
Рубцевания
Слайд 54Клиническая картина
Основной клинический признак — интенсивная боль за грудиной (ангинозная
боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может
жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке. Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом.
Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный пот.
В 20-30 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель.
Нередко встречаются аритмии.
Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца
Слайд 55Атипичные формы инфаркта миокарда
Абдоминальная форма — симптомы инфаркта представлены болями
в верхней части живота, вздутием живота, тошнотой, рвотой. В данном
случае симптомы инфаркта могут напоминать симптомы острого панкреатита.
Астматическая форма — симптомы инфаркта представлены нарастающей одышкой. Симптомы инфаркта напоминают симптомы приступа сердечной астмы.
Периферическая форма при инфаркте может быть представлен болями локализованными в правой половине груди, в руке, плече, шее, нижней челюсти.
Без болевая форма и. миокарда наблюдается редко. Такое развитие инфаркта наиболее характерно для больных сахарным диабетом, у которых нарушение чувствительности является одним из проявлений болезни (диабета).
Церебральная форма — симптомы инфаркта представлены головокружениями, нарушениями сознания, неврологическими симптомами и сходны с проявлениями инсульта.
Слайд 56диагностика
Ранняя:
Электрокардиография
Эхокардиография
Анализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин
[7])
Отсроченая:
Коронарография
Сцинтиграфия миокарда
Слайд 58Осложнения
Ранние:
острая сердечная недостаточность[8]
кардиогенный шок
нарушения ритма и проводимости. Довольно частое осложнение.[9]
тромбоэмболические
осложнения
разрыв миокарда с развитием тампонады сердца. Вероятность данного осложнения при
современной терапии составляет около 1%.[10]
перикардит
Поздние:
постинфарктный синдром (синдром Дресслера:пневмония,плеврит,перикардит)
тромбоэмболические осложнения
хроническая сердечная недостаточность
аневризма сердца
Слайд 59Лечение
Лечение на ранних этапах при возможности сводится к устранению боли,
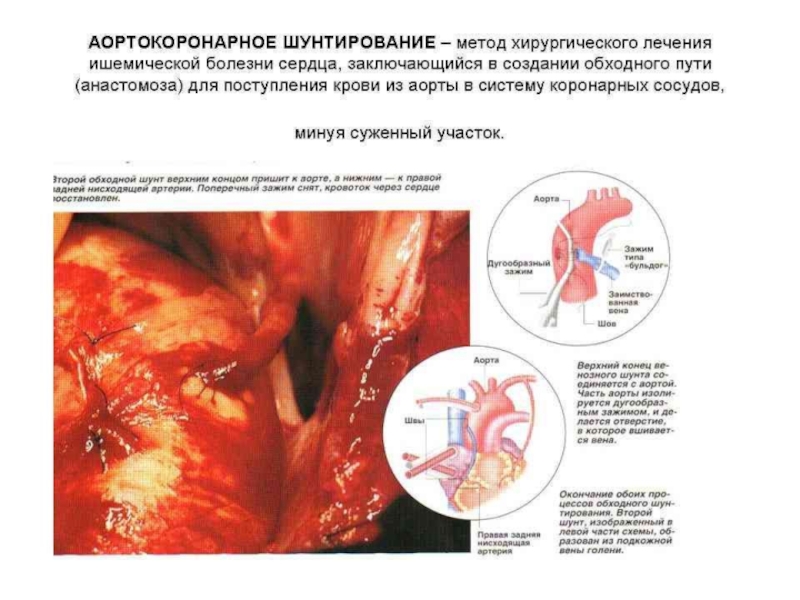
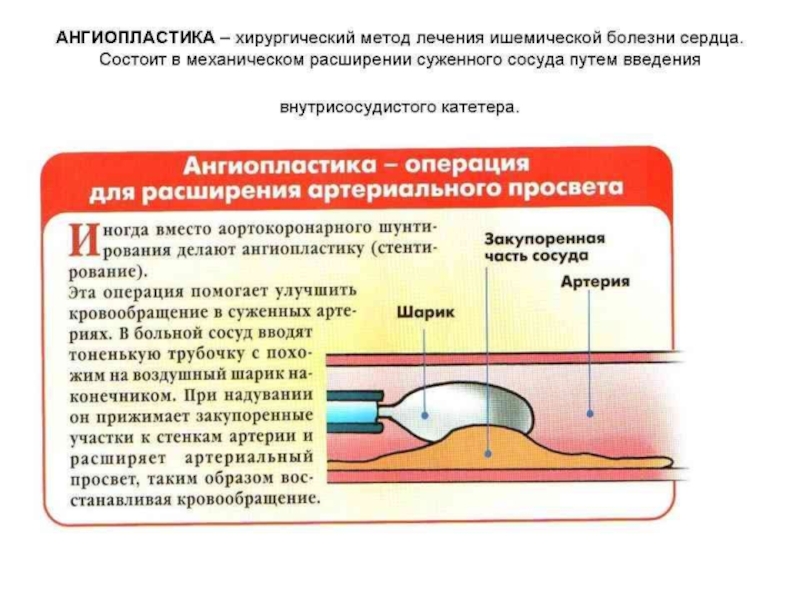
восстановлению коронарного кровотока (тромболитическая терапия, ангиопластика коронарных артерий, АКШ). При
выраженной сердечной недостаточности в условиях клиники возможна постановка внутриаортальной баллонной контрпульсации.
В случае остановки сердца необходимо немедленно начать сердечно-лёгочную реанимацию. Доступность автоматических наружных дефибрилляторов увеличивает выживаемость в таких ситуациях.
Устранение боли, одышки и тревоги
Слайд 63Сердечная недостаточность — это состояние, при котором сердце не может
обеспечить органы и ткани достаточным,
т. е. адекватным потребностям организма, количеством
крови. В основе сердечной недостаточности лежит снижение сократительной (насосной) функции сердца.
В настоящее время наблюдается увеличение числа больных с сердечной недостаточностью, что отчасти обусловлено постарением населения. Так, сердечная недостаточность выявляется у 3—5% лиц старше 65 лет и у 10% — старше 75 лет.
Слайд 65«Болезни сердца, до 80 летнего возраста не Божья кара, а
следствие собственных ошибок»
Известный американский кардиолог Пол Уайт































![Заболевания сердечно-сосудистой системы диагностикаРанняя: ЭлектрокардиографияЭхокардиографияАнализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин [7])Отсроченая: КоронарографияСцинтиграфия миокарда диагностикаРанняя: ЭлектрокардиографияЭхокардиографияАнализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин [7])Отсроченая: КоронарографияСцинтиграфия миокарда](/img/tmb/3/254853/28ce95729c8c2886c29bf898a979e2d5-800x.jpg)
![Заболевания сердечно-сосудистой системы Осложнения Ранние:острая сердечная недостаточность[8]кардиогенный шокнарушения ритма и проводимости. Довольно частое осложнение.[9]тромбоэмболические Осложнения Ранние:острая сердечная недостаточность[8]кардиогенный шокнарушения ритма и проводимости. Довольно частое осложнение.[9]тромбоэмболические осложненияразрыв миокарда с развитием тампонады](/img/thumbs/6ecbe9cfc08ee231ff09f82b03edbe8c-800x.jpg)