Слайд 1Опухоли и опухолевидные образования яичников
Слайд 2 Онкологические заболевания яичников – одна из самых актуальных проблем современной
гинекологии, так как они возникают в любом возрасте, снижают репродуктивный
потенциал женщины, являются показанием для оперативного лечения.
Опухоли яичников – часто встречающаяся гинекологическая патология, занимающая второе место среди опухолей женских половых органов. Частота опухолей яичников, составляемая 6 – 11%, за последние 10 лет увеличилась до 19 – 25%. Большинство новообразований яичников являются доброкачественными. На их долю приходится около 75 – 87% всех истинных опухолей яичников.
До 11% чревосечений, выполняемых в гинекологических стационарах, предпринимаются по поводу опухолей и кист яичников или их осложнений.
Слайд 3
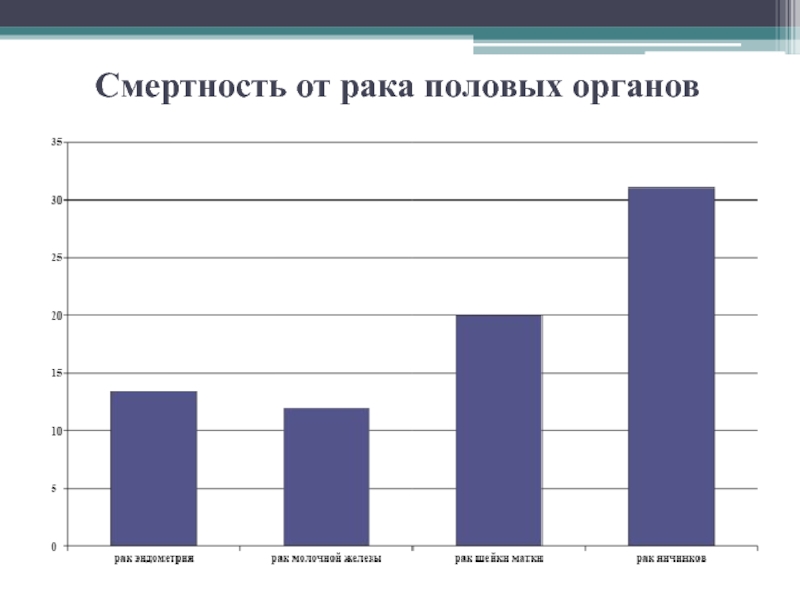
Рак яичников занимает первое место по позднему обнаружению среди опухолей
женской репродуктивной системы, вносит самый весомый вклад в показатели смертности
от рака половых органов.
Слайд 4Смертность от рака половых органов
Слайд 5Кисты яичников
Киста яичника – это тонкостенная патологическая полость в яичнике,
заполненная жидким содержимым; клеточные элементы не пролиферируют.
Выделяют следующие кисты яичников:
фолликулярная
киста;
киста желтого тела;
параовариальная киста;
эндометриоидная киста.
Слайд 6Теории возникновения ретенционных кист яичников
Воспалительные изменения придатков матки (51,6% случаев).
Гормональная
– нарушение гормонального баланса (нарушение соотношения ФСГ и ЛГ: при
фолликулярных кистах повышается ФСГ, в случае кист желтого тела – ЛГ).
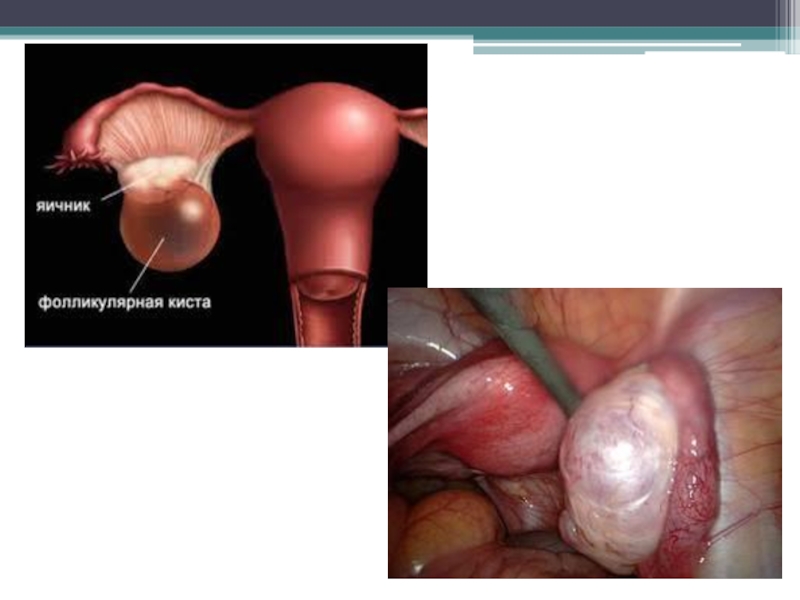
Слайд 8 Фолликулярная киста – это однокамерное образование, возникшее вследствие того, что
граафов фолликул не вскрылся (не произошла овуляция, сохраняется повышенная продукция
ФСГ), полость его наполняется прозрачной жидкостью, которая является продуктом жизнедеятельности гранулезных клеток.
При небольших размерах она бессимптомна и выявляется при гинекологическом осмотре. В некоторых случаях может проявлять себя маточными кровотечениями в результате гиперпродукции эстрогенов, которые приводят к гиперпластическим процессам в слизистой оболочки матки, незначительной тянущей болью внизу живота.
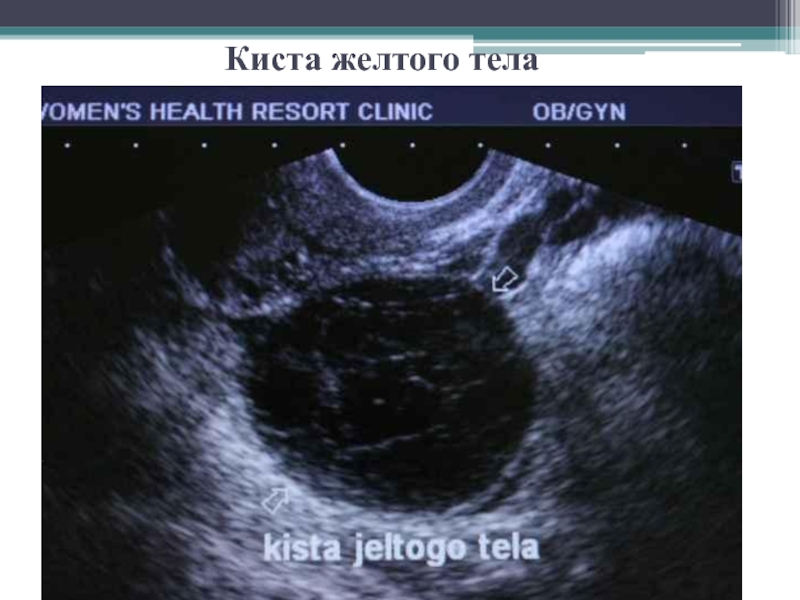
Слайд 11 Киста желтого тела – однокамерное образование, возникшее вследствие того, что
после овуляции полость фолликула не спадается и не заполняется целиком
лютеиновыми клетками, как это бывает в норме, а заполняется серозной жидкостью, которую в избыточном количестве секретируют лютеиновые клетки.
Как правило, киста появляется и увеличивается во 2-й фазе менструального цикла. Возникают такие кисты только при двухфазном менструальном цикле.
Клинически киста ничем себя не проявляет, в редких случаях может вызывать задержку менструации.
Слайд 13Диагностика кист
гинекологический осмотр – киста пальпируется с одной стороны сбоку
от матки, округлой формы, с гладкой поверхностью, эластичной консистенции, подвижная,
безболезненная;
УЗИ органов малого таза.
Слайд 15Лечение
Функциональные кисты яичников регрессируют самостоятельно.
При неосложненном течении и небольших
размерах кист (менее 4 см в диаметре) в отсутствии нарушений
менструального цикла возможно наблюдение в течение 3-х месяцев с обязательным ультразвуковым контролем.
В некоторых случаях с целью регресса кист назначают НПВС
УЗИ-контроль эффективности лечения через 3 менструальных цикла.
Слайд 16Показания к оперативному лечению
гемоперитонеум при разрыве кисты;
размер кисты более 6
см;
перекрут кисты;
уменьшением размеров кисты менее чем в 2 раза через
3 месяца после начала лечения.
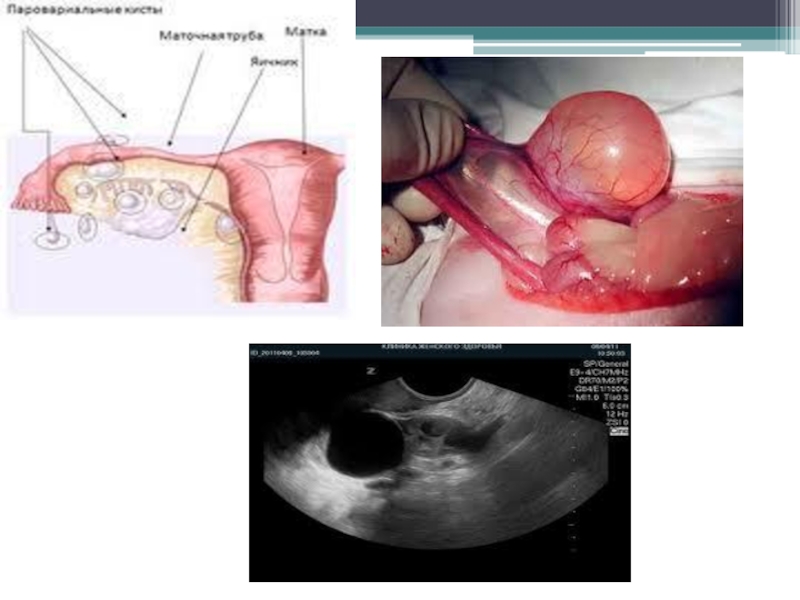
Слайд 17 Параовариальная киста
образуется из придатка яичника (эпиоофорона) – зачатка
мезонефрального протока. Располагается между листками широкой связки матки. Может быть
различных размеров, содержимое - прозрачная светлая жидкость. Гормонально неактивны.
Клинически часто ничем себя не проявляет. По мере роста кисты могут появляться боли внизу живота, с иррадиацией в крестец, дизурические расстройства.
Слайд 18Параовариальная киста
При бимануальном исследовании определяется как кистозное образование, ограничено подвижное,
расположенное сбоку, либо кзади от матки, отдельно пальпируется неизмененный яичник.
Лечение
параовариальной кисты хирургическое, заключается в вылущивании кисты. Маточная труба и яичник сохраняются.
При параовариальных кистах малых размеров (менее 1 см) возможно динамическое наблюднение
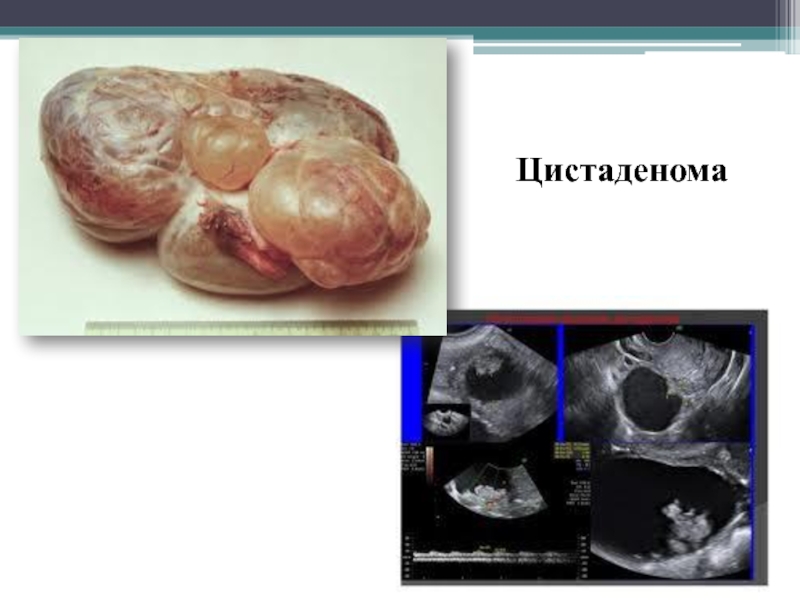
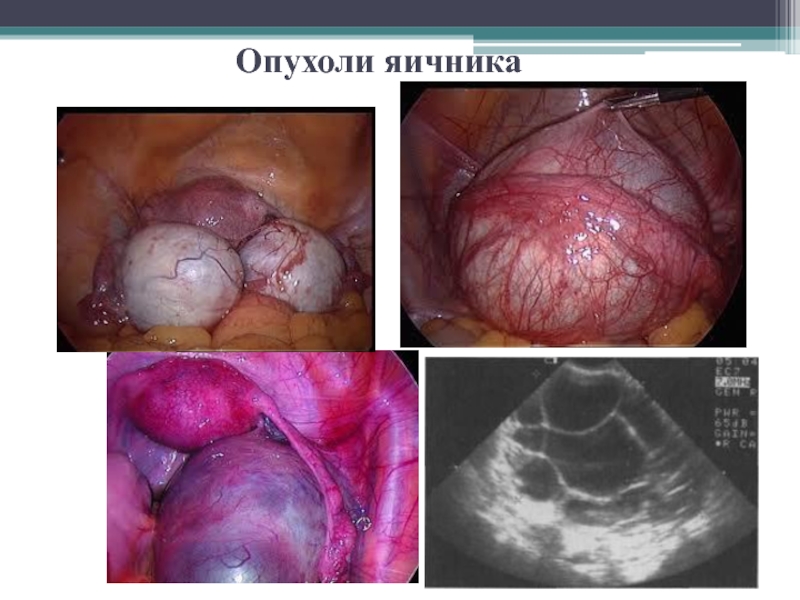
Слайд 20Доброкачественные опухоли (кистомы) яичников
Кистома яичника (цистаденома) – это активно растущая
доброкачественная опухоль, увеличивается за счет пролиферации клеток эпителия и накопления
транссудата или экссудата внутри её камер.
В отличие от кист яичников цистаденома способна к пролиферации и малигнизации (озлокачествлению).
Слайд 23 Факторы риска развития опухолей яичников
Наследственная предрасположенность;
Нарушение менструальной функции;
Бесплодие;
Раннее либо
позднее наступление менархе;
Ранняя (преждевременная) и поздняя менопауза;
Сопутствующие заболевания: миома матки,
генитальный эндометриоз, хроническое воспаление придатков матки.
Слайд 24Клиническая картина
Для опухолей яичников характерно длительное бессимптомное течение.
Ведущий симптом при
опухолях яичников – боли различной интенсивности внизу живота, реже выявляются
нарушения менструальной и детородной функции.
При больших размерах опухоли увеличивается объем живота, нарушаются функции соседних органов (учащенное мочеиспускание, запоры), появляются отеки нижних конечностей.
Слайд 25Опухоли яичников
В отдельную группу выделяют гормонально-активные опухоли яичников, которые по
клиническому течению разделяют на:
феминизирующие (гранулезоклеточная опухоль, текома)
маскулинизирующие (адренобластома).
Слайд 26 Феминизирующие опухоли встречаются в любом возрасте. Клиническая картина связана с
повышенной выработкой опухолью женских половых гормонов – цианотичность вульвы, складчатость
влагалища, увеличение матки, появление симптомов «зрачка», в репродуктивном возрасте возможны дисфункциональные маточные кровотечения. В эндометрии могут выявляться пролиферативные процессы: железисто-кистозная гиперплазия, полипы эндометрия.
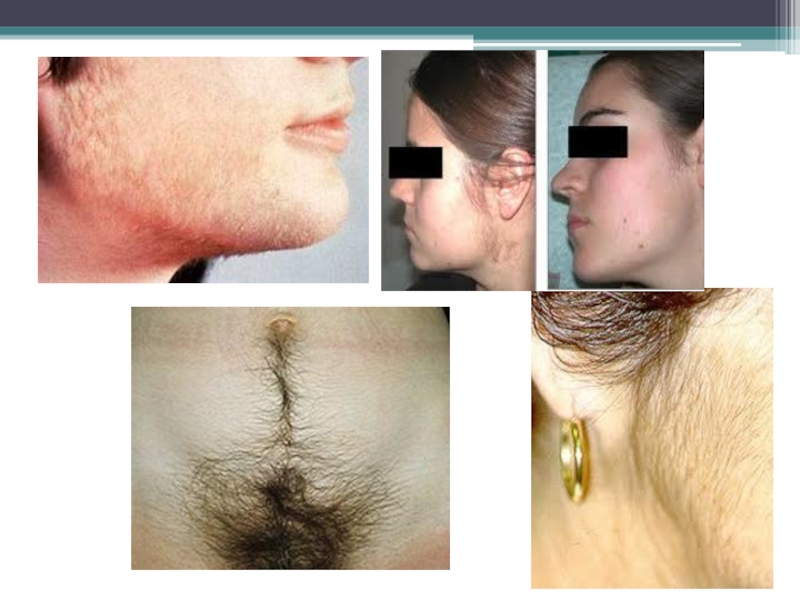
Слайд 27 Адренобластома – маскулинизирующая гормонпродуцирующая опухоль. Образующиеся в опухоли в избытке
андрогены угнетают функцию гипофиза, и по принципу «обратной связи» в
организме снижается выработка эстрогенов.
Основное клиническое проявление опухоли – вирилизация. На фоне общего здоровья возникает вторичная аменорея, отмечается бесплодие, уменьшаются молочные железы. Позднее появляются признаки маскулинизации – грубеет голос, развивается оволосение по мужскому типу (гирсутизм), возникает гипотрофия клитора, контуры лица и тела приобретают мужские черты.
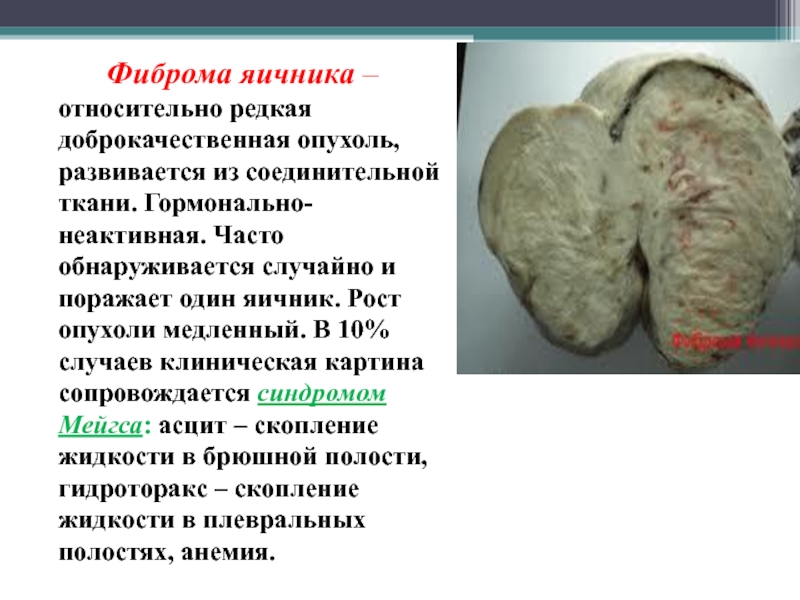
Слайд 29 Фиброма яичника – относительно редкая доброкачественная опухоль, развивается из соединительной
ткани. Гормонально-неактивная. Часто обнаруживается случайно и поражает один яичник. Рост
опухоли медленный. В 10% случаев клиническая картина сопровождается синдромом Мейгса: асцит – скопление жидкости в брюшной полости, гидроторакс – скопление жидкости в плевральных полостях, анемия.
Слайд 30 Герминогенные опухоли (тератомы) возникают из первичных половых клеток эмбриональных гонад
и их производных, из 3 зародышевых листков – эктодермы, мезодермы
и эндодермы.
В зависимости от дифференцировки тканей тератомы делят на зрелые – дермоидная киста и незрелые – тератобластома.
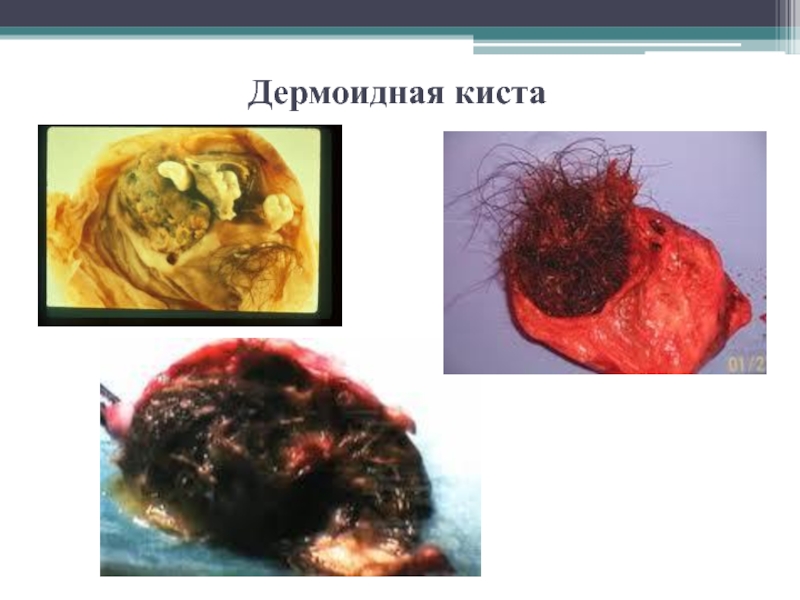
Слайд 31Дермоидная киста
Состоит из хорошо дифференцированных производных трех зародышевых листков
с преобладанием эктодермальных элементов. Опухоль является однокамерной кистой, всегда доброкачественная
и изредка проявляет признаки малигнизации. Капсула кисты плотная, фиброзная.
Дермоидная киста содержит густую массу, состоящую из сала и волос, часто встречаются хорошо сформированные зубы.
Растет медленно, как правило, не вызывает никаких симптомов. Обнаруживается случайно при гинекологическом осмотре.
Слайд 33 Тератобластома
низкодифференцированная злокачественная быстрорастущая опухоль. Содержит в
себе кости, хрящи, волосы, жировые массы. Располагается сбоку от матки,
односторонняя, неправильной формы, неравномерной консистенции, с бугристой поверхностью, малоподвижная, чувствительная при пальпации. Больные жалуются на тупые ноющие боли внизу живота, слабость, вялость, утомляемость, снижение работоспособности. Опухоль быстро растет, прорастает капсулу, дает метастазы в забрюшинные лимфоузлы, легкие, печень, головной мозг.
Слайд 34Возможные осложнения доброкачественных опухолей яичников
перекрут ножки опухоли;
разрыв капсулы;
кровоизлияние в капсулу
опухоли;
злокачественное перерождение опухоли (малигнизация).
Слайд 35Диагностика
Анамнез.
Гинекологическое исследование (выявление опухоли и определение её величины, консистенции, подвижности,
расположения по отношению к органам малого таза, характер поверхности опухоли).
Ректовагинальное
исследование (для исключения прорастания опухоли).
УЗИ (с наполненным мочевым пузырем и трансвагинальным датчиком).
Цветовая доплерография (дифференциальная диагностика между доброкачественными и злокачественными опухолями).
Определение онкомаркеров: СА-125; СА-19,9; СА-72,4.
Компьютерная и/или магнитно-резонансная томография.
Рентгенография желудочно-кишечного тракта (для исключения метастатической опухоли, рака Крукенбергера).
Обзорная рентгенография органов грудной клетки.
Ирригоскопия, ректороманоскопия, колоноскопия.
Цистоскопия и экскреторная урография.
Слайд 36 Лечение доброкачественных опухолей яичников оперативное. Объем операции зависит от возраста
больной и характера положения опухоли. Во время операции обязательно проводится
срочное гистологическое исследование опухоли.
При простой серозной цистаденоме в молодом возрасте объем операции заключается в удалении придатков матки с пораженной стороны.
При серозной цистаденоме пограничного типа у пациенток репродуктивного возраста удаляют опухоль с пораженной стороны с биопсией коллатерального яичника и оментэктомией. У пациенток перименопаузального возраста выполняют надвлагалищную ампутацию матки или экстирпацию матки с придатками и оменттэктомию.
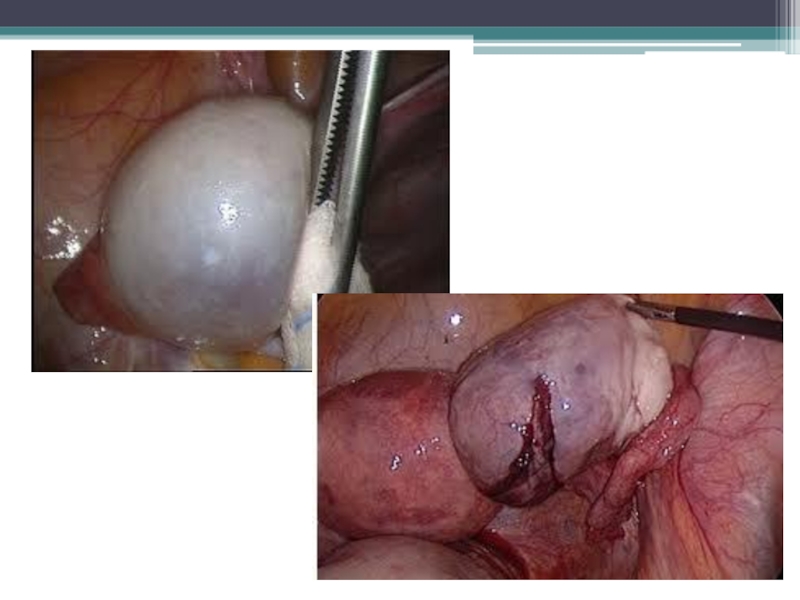
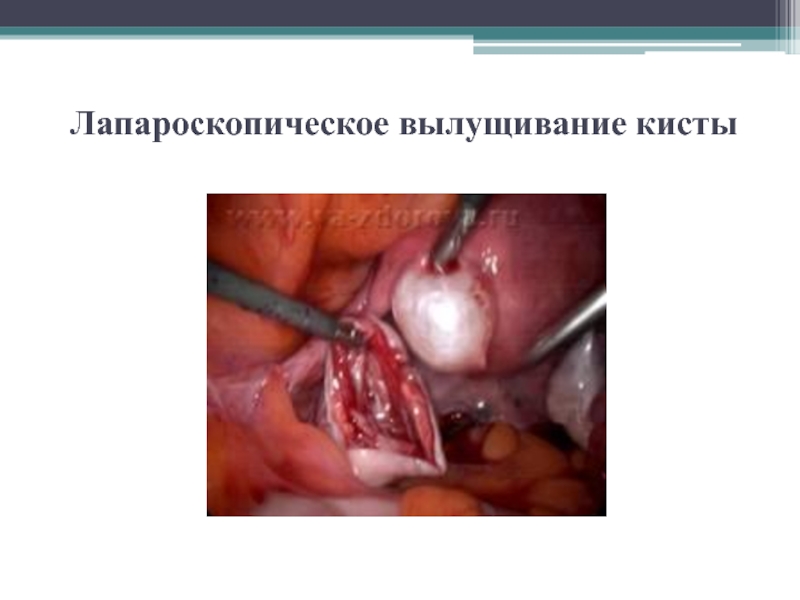
Слайд 37Лапароскопическое вылущивание кисты
Слайд 38 Папиллярная цистаденома требует более радикальной операции. При поражении одного яичника,
если папиллярные разрастания располагаются на внутренней поверхности капсулы, у молодых
женщин допустимы удаление придатков с пораженной стороны и биопсия другого яичника. При поражении обоих яичников проводят надвлагалищную ампутацию матки с обоими придатками.
Если папиллярные разрастания располагаются на поверхности капсулы, в любом возрасте выполняют надвлагалищную ампутацию матки с придатками или экстирпацию матки и удаляют большой сальник.
При муцинозной цистаденоме удаляют пораженный яичник у пациенток репродуктивного возраста. В пре- и постменопаузальном периоде показано удаление придатков с обеих сторон вместе с маткой.
При тератобластоме выполняют удаление матки с придатками и большим сальником с последующей химиотерапией.
Слайд 39Рак яичников
Одно из наиболее частых онкогинекологических заболеваний, которое встречается в
16,4 – 24,8% случаев всех злокачественных новообразований женских половых органов.
В
последние годы отмечается неуклонный рост данной патологии.
Приблизительно 5 – 10% случаев рака яичников имеют наследственный характер.
Наиболее важным фактором риска развития рака яичников является наличие данного заболевания у родственников первой линии (мать, дочь или сестра). Часто рая яичников сочетается с раком молочной железы. В большинстве семей с повышенным риском развития рака молочной железы и яичников выявлена генетическая связь.
Слайд 40Различают три варианта развития рака яичников
Первичный – опухоль возникает непосредственно
в ткани яичника (4% всех злокачественных опухолей яичников);
Вторичный – развивается
в доброкачественных опухолях яичников, в основном в папиллярных цистаденомах;
Метастатический (опухоль Крукенбергера) – из опухолей желудочно-кишечного тракта (50% случаев), из новообразований молочных желез (30%), из опухолей внутренних половых органов (20%).
Слайд 41Прогноз
Рак яичников длительное время протекает бессимптомно. Поэтому у большинства пациенток
к моменту диагностики заболевания имеет распространенную стадию.
У больных с III
– IV стадией после радикальной операции 5-летняя выживаемость не превышает 10% даже при проведении химиотерапии.
Поздняя диагностика, относительная резистентность к проводимым программам терапии определяют высокий уровень ежегодной смертности, составляющий около 65% от первично диагностированных случаев.
Слайд 42Клиническая картина
Патогномонических признаков нет. Локализованные формы рака яичника, как правило,
остаются бессимптомными. У молодых пациенток иногда возникает болевой синдром.
У остальных
пациенток симптоматика обусловлена распространенностью опухолевого процесса: общая слабость, недомогание, повышенная утомляемость, снижение и извращение аппетита, субфебрильное повышение температуры, нарушение функции желудочно-кишечного тракта (тошнота, рвота, чувство распирания в подложечной области, тяжесть внизу живота, запор чередующийся с поносами). Живот увеличивается за счет асцита. Может быть выпот в плевральных полостях.
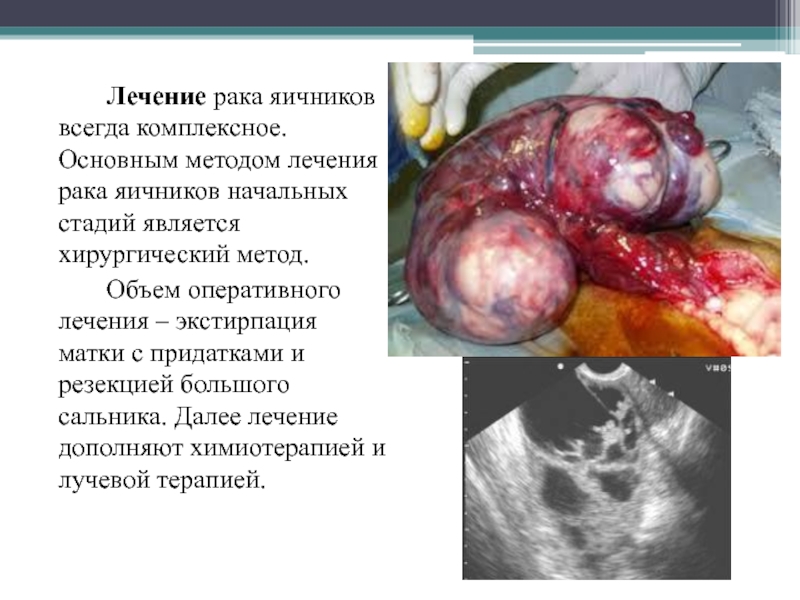
Слайд 43 Лечение рака яичников всегда комплексное. Основным методом лечения рака яичников
начальных стадий является хирургический метод.
Объем оперативного лечения – экстирпация
матки с придатками и резекцией большого сальника. Далее лечение дополняют химиотерапией и лучевой терапией.
















































![[t ] Two tiny tigers take two taxis to town.
[b] A big black bear sat on a big](/img/thumbs/a154a6f92e8ad718ad5152d1788c5d7c-800x.jpg)
