Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
ТРОФОБЛАСТИЧЕСКАЯ БОЛЕЗНЬ
Содержание
- 1. ТРОФОБЛАСТИЧЕСКАЯ БОЛЕЗНЬ
- 2. Актуальность Трофобластические опухоли (ТО) поражают
- 3. Трофобластическая болезнь (ТБ) – заболевание,
- 4. Эпидемиология Трофобластические опухоли (ТО) составляют 1%
- 5. Факторы риска развития ТБЖенщины молодого репродуктивного возраста
- 6. Трофобластическая болезнь объединяет два различных биологических процесса:персистенция
- 7. Этиология и патогенез Этиопатогенез трофобластической болезни все
- 8. Этиология и патогенез1. Теория вирусной трансформации трофобласта.2.
- 9. Хромосомные основы развития пузырного заносаПолный пузырный занос:
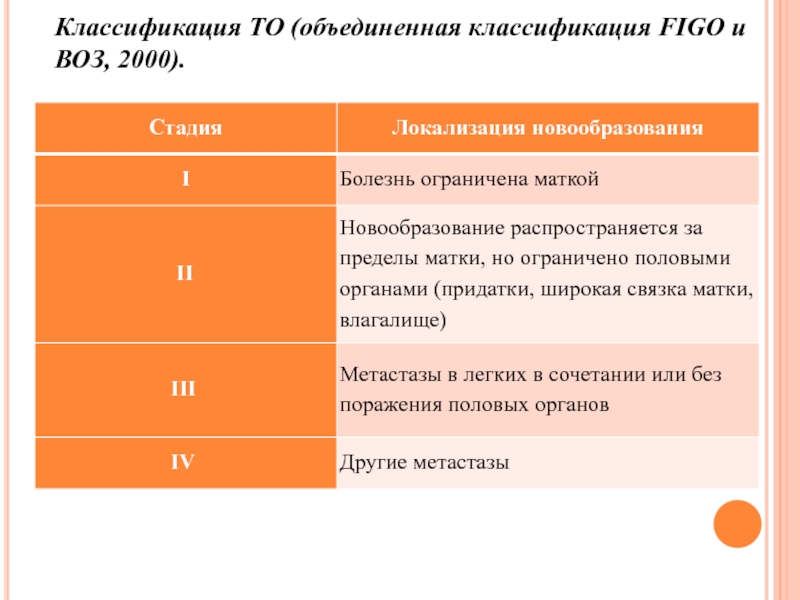
- 10. Гистологическая классификация трофобластических неоплазий (FIGO, 2000 г.)
- 11. Пузырный занос ПЗ развивается во время
- 12. ПЗ ЧАСТИЧНЫЙ ПЗВовлечена
- 13. Слайд 13
- 14. Диагностика ПЗоценка клинических симптомов во время беременности;определение
- 15. Гистологическое исследование при ПЗ Макроскопически: резко увеличенные
- 16. Тактика врача при ПЗ (полном и частичном:вакуумэвакуация
- 17. Мониторинг после удаления ПЗеженедельное исследование сывороточного уровня
- 18. Показания к химиотерапии Химиотерапия после
- 19. Злокачественные трофобластические опухоли (ЗТО) К злокачественным трофобластическим
- 20. Инвазивный пузырный занос Инвазивный пузырный занос
- 21. Хориокарцинома (ХК) ХК – злокачественная опухоль
- 22. ХК ХК представлена
- 23. ХК 5. Микропрепарат миометрия при синцитиальном эндометрите:
- 24. ХКбыстрый рост первичной опухоли, глубокая инвазия в
- 25. Трофобластическая опухоль плацентарного ложа (ОПЛ)ОПЛ - редкая
- 26. Лечение ОПЛОПЛ малочувствительна и практически резистентна к
- 27. Эпителиоидная трофобластическая опухоль (ЭТО)ЭТО - чрезвычайно редкая
- 28. ЭТОхарактерно незначительное повышение уровеня β - ХГ,
- 29. Слайд 29
- 30. Диагностика ЗТО Критерии диагноза ТО (рекомендации FIGO,
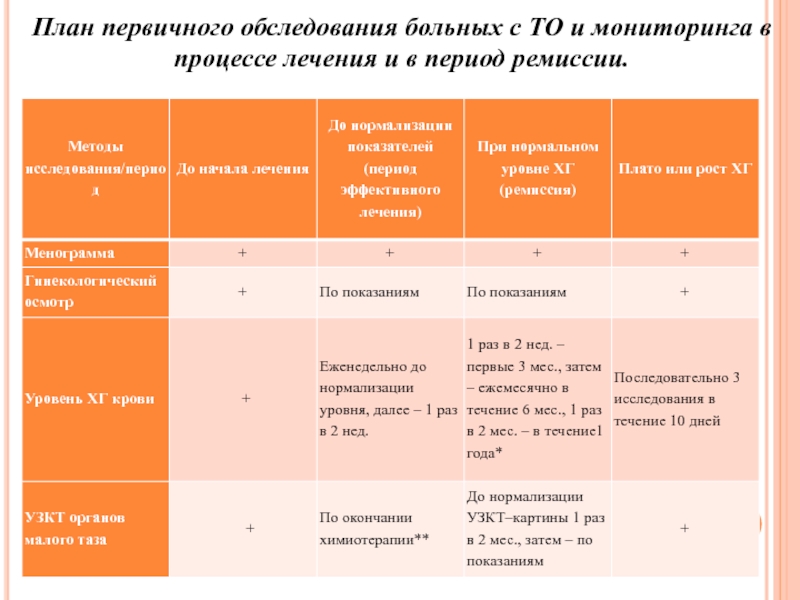
- 31. План первичного обследования больных с ТО и мониторинга в процессе лечения и в период ремиссии.
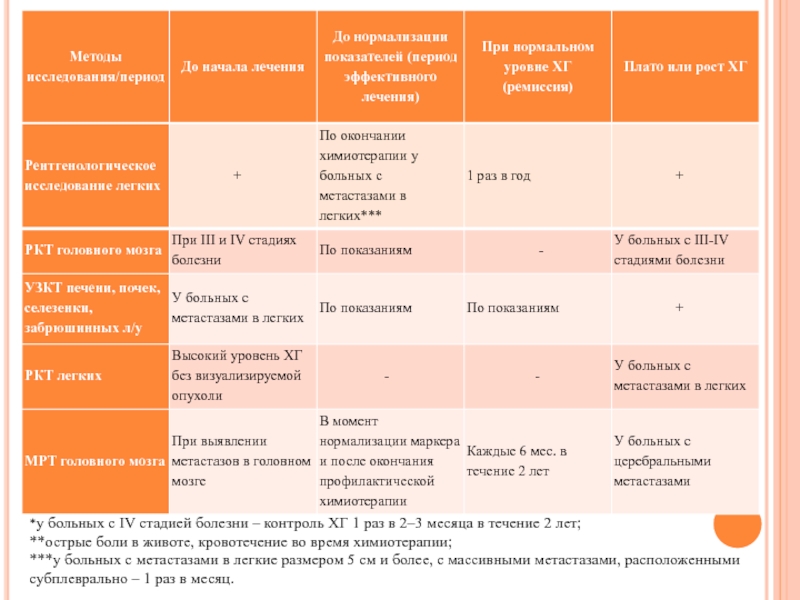
- 32. *у больных с IV стадией болезни –
- 33. Классификация ТО (объединенная классификация FIGO и ВОЗ, 2000).
- 34. Классификация TNMТх – первичная опухоль не может
- 35. Резистентность к ХТ согласно объединенной классификации FIGO/WHO
- 36. Лечение ЗТОЛечение следует проводить в специализированной клинике,
- 37. Стандартная ХТ I линии ЗТО*лечение проводится до
- 38. Клинический мониторинг в процессе ХТ:оценка динамики опухолевого
- 39. Лечение резистентных ЗТО Основными причинами резистентности
- 40. ХТ II линии (резистентной опухоли)*лечение проводится до
- 41. Хирургическое лечение ЗТОПоказаниями к хирургическому лечению являются:
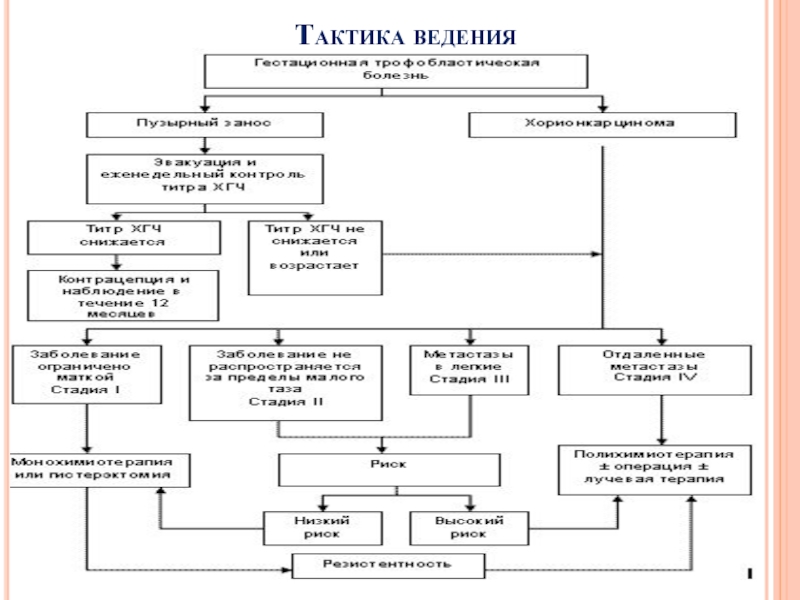
- 42. Тактика ведения
- 43. Фертильность пациенток, получавших ХТ Данные последних лет
- 44. Профилактика ТБУлучшение онкологической грамотности населенияДинамическое наблюдение за
- 45. Скачать презентанцию
Слайды и текст этой презентации
Слайд 3 Трофобластическая болезнь (ТБ) – заболевание, обобщающее патологические состояния
трофобласта как единая последовательная цепь биологически взаимосвязанных процессов, ассоциированных с
беременностью.Слайд 4Эпидемиология
Трофобластические опухоли (ТО) составляют 1% от всех злокачественных
новообразований женских половых органов. Эксперты ВОЗ полагают, что один ПЗ
приходится на 1000 родов, а у 2 женщин из 100 000 после родов или аборта возникает ХК.Возраст больных ТБ от 20 до 40 лет, средний (по данным РОНЦ) - 30 лет.
Наиболее часто патология трофобласта встречается в Юго-Восточной Азии и Латинской Америки (в 1 из 200 беременностей).
Заболеваемость в США и европейских странах значительно ниже (1 случай из 1200 беременностей).
Соотношение между различными формами ТБ (межрегиональный центр Шеффилд, Великобритания):
полный пузырный занос – 72,2%, частичный пузырный занос – 5%, хориокарцинома –17,5%, другие формы – 5,3%.
Слайд 5Факторы риска развития ТБ
Женщины молодого репродуктивного возраста или старше 40
лет. Возраст отца не оказывает влияния на развитие трофобластической болезни.
Позднее менархе (старше 15 лет) и раннее начало половой жизни (раньше 15 лет).
Принадлежность к монголоидной расе. Предполагают, что это связано с нехваткой животных жиров и - каротина в пище представителей этой расы и с наличием в анамнезе большого количества родов с небольшими интервалами между ними.
Спонтанные аборты.
Пузырный занос при предыдущей беременности в 10 раз увеличивает вероятность появления этой патологии в последующем.
Высокий паритет (больше 5).
Нехватка - каротина
Генетическая предрасположенность.
Браки между близкими родственниками.
Слайд 6Трофобластическая болезнь объединяет два различных биологических процесса:
персистенция в организме матери
трофобластических клеток после завершения беременности (феномен наиболее часто встречается после
частичного или полного пузырного заноса)трофобластическая малигнизация (инвазивный пузырный занос, хорионкарцинома, опухоль плацентарного ложа, эпителиоидноклеточная опухоль). Злокачественные трофобластические опухоли могут развиться во время беременности, после родов, аборта, внематочной беременности, но чаще — после пузырного заноса.
Слайд 7Этиология и патогенез
Этиопатогенез трофобластической болезни все еще остается спорным
и до конца не изученным. Существует 2 позиции рассмотрения данного
вопроса: 1. ТБ обусловлена патологией хориального эпителия плодового яйца. 2. ТБ связывают с патологией материнского организма (снижение иммунитета, гормональные нарушения).Слайд 8Этиология и патогенез
1. Теория вирусной трансформации трофобласта.
2. Опухолевая трансформация трофобласта
как результат мутаций (дефект генов в хромосомах оплодотворенного яйца), вследствие
дефицита белка в пищевом режиме.3. Гормональная теория: основным патогенетическим фактором является нарушенный эндокринный баланс и механизмы обратной связи материнского и плодового организмов; 4. Иммунологическая теория: комплекс иммунологической толерантности организма матери против антигенных структур плода направлен на сохранение беременности, однако при определенных условиях он может приобрести патологическую направленность: попадая в кровоток матери, клетки трофобласта остаются не распознанными, не обезвреженными и приобретают способность к пролиферации.
5. Теория хромосомных нарушений.
6. Овуляторная теория, считающая причиной заболевания патологические изменения в яичниках (образование неполноценной яйцеклетки и лютеиновых кист)
7. Сосудистая теория, согласно которой гистогенез ПЗ обусловлен изменением сосудов плодного яйца.
Слайд 9Хромосомные основы развития пузырного заноса
Полный пузырный занос: один сперматозоид (с
гаплоидным набором хромосом) оплодотворяет «пустую» яйцеклетку, затем количество хромосом удваивается
(в 90% случаев), либо 2 сперматозоида оплодотворяют «пустую» яйцеклетку ( в 10% случаев), в результате чего также образуется диплоидный кариотип, состоящий только из отцовских хромосом – 46ХХ или 46ХУ.Неполный пузырный занос: нормальную яйцеклетку оплодотворяет 2 сперматозоида (диспермия) и образуется триплоидный кариотип с дополнительным (гаплоидным) набором отцовских хромосом - 69ХХХ или 69ХХУ.
Слайд 10Гистологическая классификация трофобластических неоплазий (FIGO, 2000 г.)
Пузырный занос- ПЗ
(9100/0)
а) Полный пузырный занос
б) Частичный пузырный занос (9103/0)
Инвазивный пузырный занос
- ИПЗ (9100/1)Хориокарцинома - ХК (9100/3)
Трофобластическая опухоль плацентарного ложа – ОПЛ (9104/1)
Эпителиоидная трофобластическая опухоль - ЭТО (9105/3)
Слайд 11Пузырный занос
ПЗ развивается во время беременности, характеризуется отеком
и увеличением плацентарных ворсин. ПЗ локализуется в матке (реже в
маточной трубе), чаще возникает у юных и возрастных беременных. Наиболее часто встречаемой формой ТБ является полный ПЗ. Частичный ПЗ развивается в 10 раз реже полного. Частичный ПЗ отличается от полного наличием плода или его частей наряду с неповрежденными ворсинами. Плод м. б. живой, но при повреждении более одной трети плаценты он погибает. ПЗ не обладает инвазивным ростом.Слайд 12ПЗ
ЧАСТИЧНЫЙ ПЗ
Вовлечена часть ворсин
Макроскопически может
быть не виден
Плод есть
Вовлечен только синцитиотрофобласт
Кариотип – три- тетраплоидный (69ХХХ
или 69ХХУ)ПОЛНЫЙ ПЗ
Все ворсины вовлечены в процесс
Выражен отек ворсин
Эмбрион погибает (анэмбриония)
Гиперплазия обоих слоев трофобласта
Кариотип в 96% - 46XX; в 4% - 46XY
Слайд 13
Пузырный занос Клиника
Возможные осложнения1. Кровянистые выделения из влагалища (более 90%);
2. Более быстрое, чем при нормальной беременности, увеличение размеров матки (более 50%);
3. Схваткообразные боли внизу живота;
4. Двусторонние тека-лютеиновые кисты 8 мм и более (20-40%).
1. Неукротимая рвота беременных (20-30%);
2. Артериальная гипертензия, преэклампсия (10-30%);
3. Разрыв овариальных кист, перекрут ножки кисты;
4. Перфорация стенки матки;
5. Трофобластическая эмболизация (2-3%, чаще через 4 ч после эвакуации ПЗ);
6. ДВС-синдром;
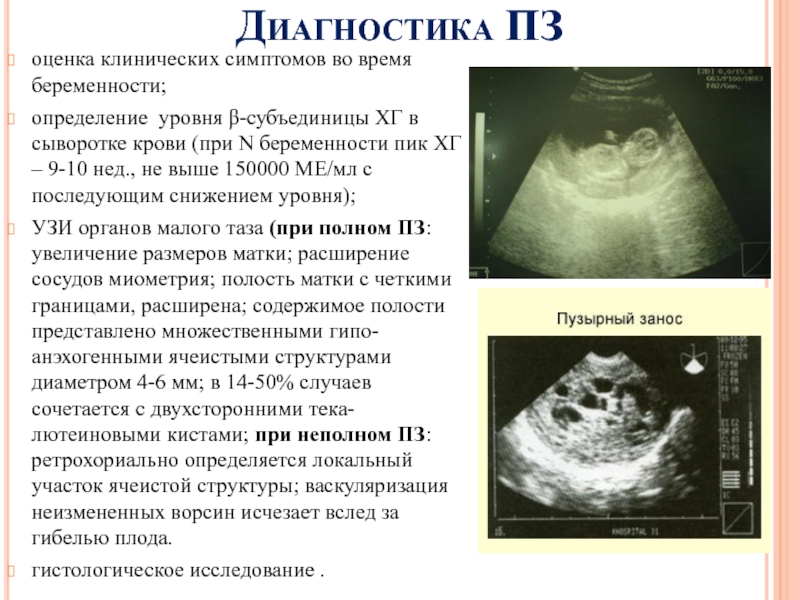
Слайд 14Диагностика ПЗ
оценка клинических симптомов во время беременности;
определение уровня β-субъединицы ХГ
в сыворотке крови (при N беременности пик ХГ – 9-10
нед., не выше 150000 МЕ/мл с последующим снижением уровня);УЗИ органов малого таза (при полном ПЗ: увеличение размеров матки; расширение сосудов миометрия; полость матки с четкими границами, расширена; содержимое полости представлено множественными гипо-анэхогенными ячеистыми структурами диаметром 4-6 мм; в 14-50% случаев сочетается с двухсторонними тека-лютеиновыми кистами; при неполном ПЗ: ретрохориально определяется локальный участок ячеистой структуры; васкуляризация неизмененных ворсин исчезает вслед за гибелью плода.
гистологическое исследование .
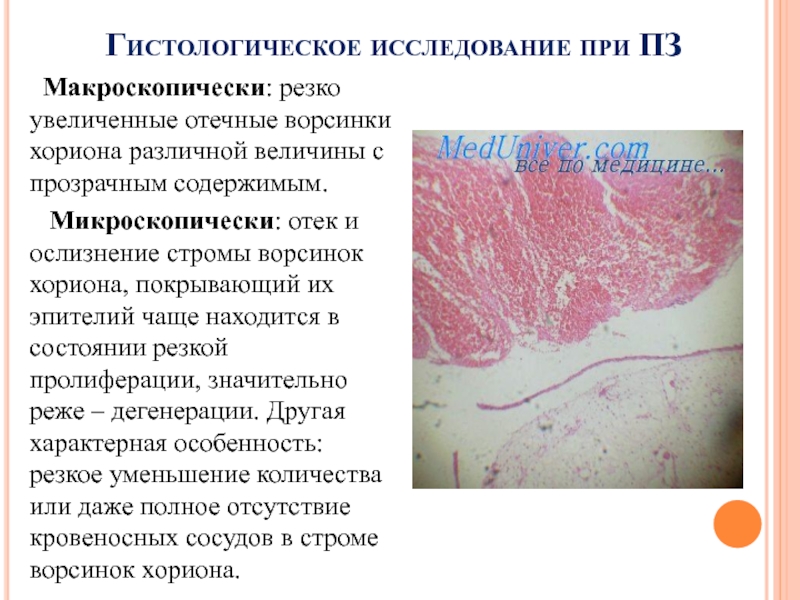
Слайд 15Гистологическое исследование при ПЗ
Макроскопически: резко увеличенные отечные ворсинки хориона
различной величины с прозрачным содержимым.
Микроскопически: отек и
ослизнение стромы ворсинок хориона, покрывающий их эпителий чаще находится в состоянии резкой пролиферации, значительно реже – дегенерации. Другая характерная особенность: резкое уменьшение количества или даже полное отсутствие кровеносных сосудов в строме ворсинок хориона.Слайд 16Тактика врача при ПЗ (полном и частичном:
вакуумэвакуация пузырного заноса с
контрольным острым кюретажем;
гистологическое исследование материала;
пациентки с резус-отрицательной кровью и
частичным пузырным заносом должны получить анти-резус иммуноглобулин; в последующем – тщательный мониторинг в течение 1 года.
Слайд 17Мониторинг после удаления ПЗ
еженедельное исследование сывороточного уровня бета – ХГ
до получения 3х последовательных отрицательных результатов, затем – ежемесячно –
до 6 месяцев, далее 1 раз в 2 месяца – следующие 6 месяцев;УЗИ органов малого таза – через 2 недели после эвакуации ПЗ, далее – ежемесячно до нормализации уровня ХГ;
рентгенограмма легких после эвакуации ПЗ, далее – через 4 и 8 недель при динамическом снижении ХГ;
обязательное ведение пациенткой менограммы не менее 3 лет после ПЗ.
Динамика уровня ХГ после удаления ПЗ. В норме уровень бета–ХГ нормализуется через 4–8 нед. после эвакуации ПЗ. Повышенный уровень ХГ после 8 нед. может свидетельствовать о развитии злокачественной ТО, что требует обязательного повторного обследования больной (гинекологический осмотр, УЗКТ органов малого таза и рентгенограмма легких). Исключение: допустимо наблюдение до 16 недель только при постоянном снижении уровня ХГ.
Слайд 18 Показания к химиотерапии
Химиотерапия после удаления пузырного заноса
при постоянном снижении уровня ХГ до нормальной величины не проводится.
Исключение: пациентки, у которых невозможен мониторинг после удаления ПЗ. Рекомендуется: химиотерапия в стандартном режиме метотрексат, лейковорин, 3 курса с последующим обследованием.Контрацепция и прогноз
Контрацепция рекомендуется в течение 1 года после нормализации уровня ХГ, предпочтительнее – оральными контрацептивами. Излечение после удаления ПЗ наступает в 80% наблюдений, в 20% возможно развитие злокачественной трофобластической опухоли.
Слайд 19Злокачественные трофобластические опухоли (ЗТО)
К злокачественным трофобластическим опухолям (ЗТО) относятся
инвазивный пузырный занос, хориокарцинома, трофобластическая опухоль плацентарного ложа и эпителиоидная
трофобластическая опухоль.Развитие злокачественной трофобластической опухоли в 50% обусловлено опухолевой трансформацией после пузырного заноса (20% после полного ПЗ, 3%-5% после частичного ПЗ), в 25% после нормальной беременности и родов, в 25% после аборта и эктопической беременности. С увеличением числа беременностей риск развития ТО возрастает.
Слайд 20Инвазивный пузырный занос
Инвазивный пузырный занос (ИПЗ) – это
ПЗ с прорастанием миометрия, гиперплазией трофобласта и сохранением плацентарной структуры
ворсин. ИПЗ характеризуется повреждением ткани миометрия вплоть до перфорации стенки матки и метастазированием в параметральную клетчатку, влагалище, легкие и ГМ. Частота трансформации пузырного заноса в инвазивный достигает 15%. ИПЗ в отличие от простого ПЗ значительно чаще может трансформироваться в хорионкарциному. При УЗИ инвазивный пузырный занос невозможно отличить от хорионкарциномы. Клиника и такая же как при простом ПЗ + клиника острого живота при перфорации матки. Диагноз ставится только при гистологическом исследовании удаленной матки. Химиотерапия проводится по схемам, аналогичным таковым у больных ХК матки. Хирургическое лечение – при профузном маточном кровотечении или угрозе разрушения стенки матки.
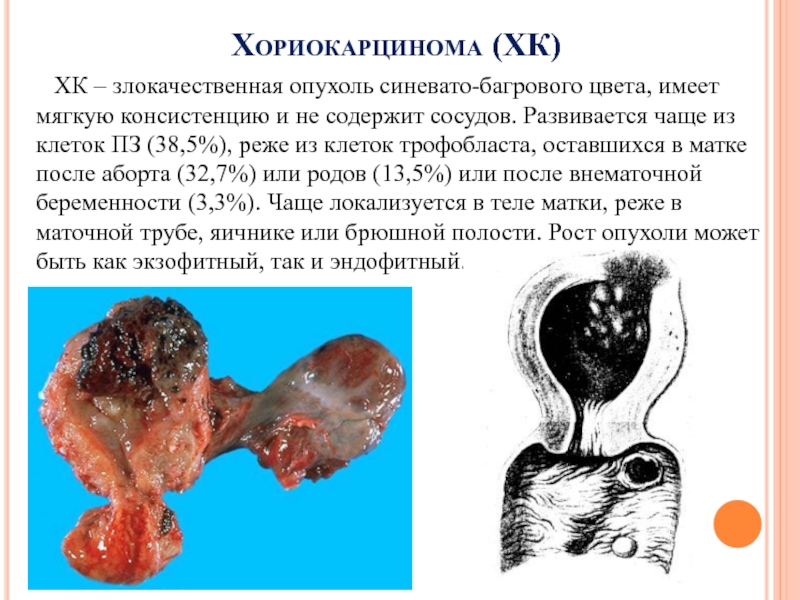
Слайд 21Хориокарцинома (ХК)
ХК – злокачественная опухоль синевато-багрового цвета, имеет
мягкую консистенцию и не содержит сосудов. Развивается чаще из клеток
ПЗ (38,5%), реже из клеток трофобласта, оставшихся в матке после аборта (32,7%) или родов (13,5%) или после внематочной беременности (3,3%). Чаще локализуется в теле матки, реже в маточной трубе, яичнике или брюшной полости. Рост опухоли может быть как экзофитный, так и эндофитный.Слайд 22 ХК
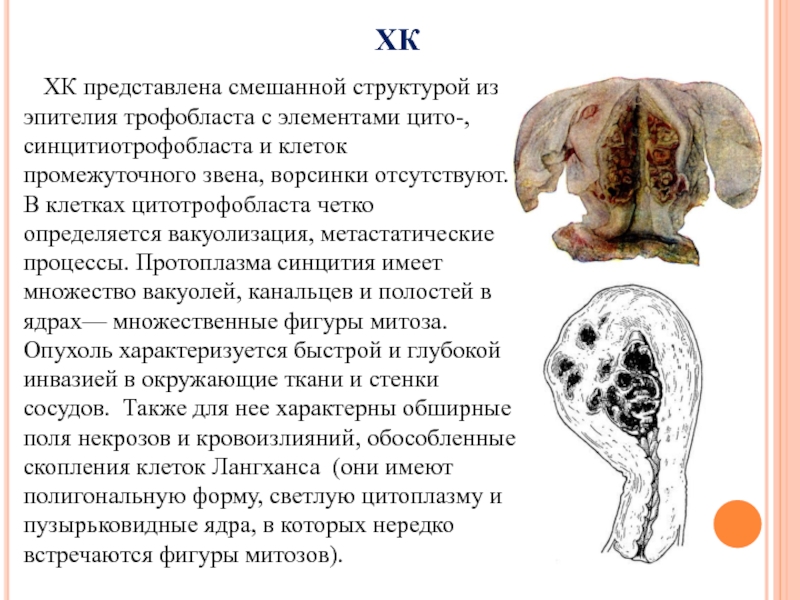
ХК представлена смешанной структурой из
эпителия трофобласта с элементами цито-, синцитиотрофобласта и клеток промежуточного звена,
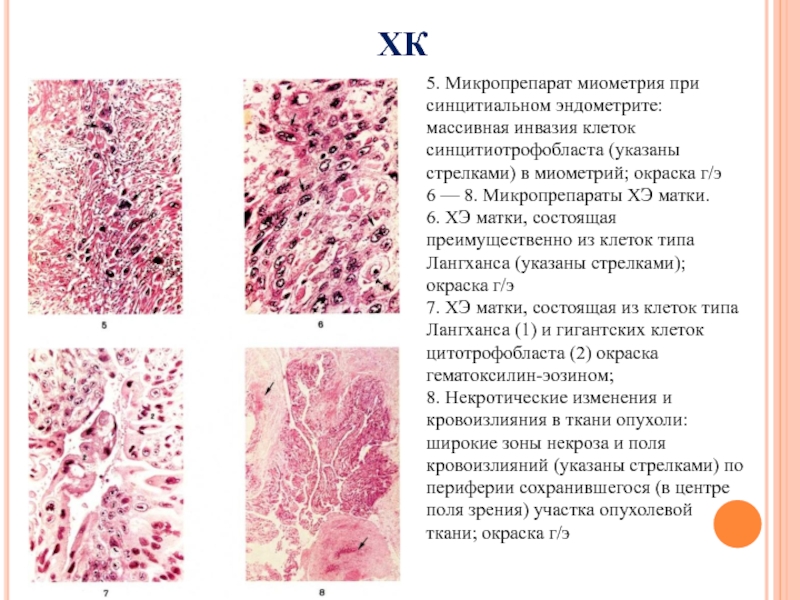
ворсинки отсутствуют. В клетках цитотрофобласта четко определяется вакуолизация, метастатические процессы. Протоплазма синцития имеет множество вакуолей, канальцев и полостей в ядрах— множественные фигуры митоза. Опухоль характеризуется быстрой и глубокой инвазией в окружающие ткани и стенки сосудов. Также для нее характерны обширные поля некрозов и кровоизлияний, обособленные скопления клеток Лангханса (они имеют полигональную форму, светлую цитоплазму и пузырьковидные ядра, в которых нередко встречаются фигуры митозов).Слайд 23ХК
5. Микропрепарат миометрия при синцитиальном эндометрите: массивная инвазия клеток
синцитиотрофобласта (указаны стрелками) в миометрий; окраска г/э
6 — 8. Микропрепараты
ХЭ матки.
6. ХЭ матки, состоящая преимущественно из клеток типа Лангханса (указаны стрелками); окраска г/э 7. ХЭ матки, состоящая из клеток типа Лангханса (1) и гигантских клеток цитотрофобласта (2) окраска гематоксилин-эозином; 8. Некротические изменения и кровоизлияния в ткани опухоли: широкие зоны некроза и поля кровоизлияний (указаны стрелками) по периферии сохранившегося (в центре поля зрения) участка опухолевой ткани; окраска г/э
Слайд 24ХК
быстрый рост первичной опухоли, глубокая инвазия в стенку матки с
разрушением последней; кровотечение;
высокая частота метастазирования в отдаленные органы (легкие —
80%, влагалище — 30%, органы малого таза — 20%, печень, головной мозг — 10%, селезенка, желудок, почки — 5%);клинические симптомы: кровянистые выделения у 80% больных после родов, абортов, пузырного заноса; серозные или гнойные выделения из половых путей; боли внизу живота/пояснице; увеличение матки, ее бугритсая форма; анемия; опухолевая интоксикация; двусторонние лютеиновые кисты; симптомы, связанные с метастазами определенной локализации;
диагностика: бета–ХГ в сыворотке крови, гинекологический осмотр (цианоз слизистых влагалища и шейки, увеличение и болезненность матки); УЗИ (увеличение размеров матки; расширение сосудов миометрия (при размерах опухоли более 20 мм), причем со стороны опухоли ход их выпрямлен; единичные или множественные очаговые изменения миометрия (размерами от 5 мм до 12 см); опухоль имеет солидную или кистозно-солидную структуру с гиперэхогенными включениями и периферическим гипоэхогенным ободком; РКТ; МРТ, ПЭТ; гистологическое исследование;
высокая чувствительность к химиотерапии;
Слайд 25Трофобластическая опухоль плацентарного ложа (ОПЛ)
ОПЛ - редкая и уникальная форма
ТБ, всего в литературе описано около 200 наблюдений данного заболевания.
ОПЛ чаще всего предшествует нормальная беременность, которая закончивается родами (53%), пузырный занос (21%), аборт (15%).Симптомы заболевания могут проявляться как через 3-4 мес. после последней беременности или аборта, так и через 15 лет после них.
Имеет форму узла, который локализуется в эндометрии и инфильтрирует миометрий. Основным клеточным компонентом опухоли служит пролиферирующий цитотрофобласт. Гистологическая верификация заболевания представляет большие трудности и требует от патоморфолога высокой квалификации.
Клиника ОПЛ аналогична таковой при ХК матки.
Метастазирует чаще в легкие и влагалище.
Характерно незначительное повышение уровня ХГ, более информативным является определение плацентарного лактогена (ПЛ) в сыворотке крови, ассоциированного с беременностью протеина и иммуногистохимическое исследование удаленных тканей (панели антител к виментину, цитокератину АЕ/АЕ3, эпителиальному мембранному антигену, плацентарной щелочной фосфатазе, плацентарному лактогену, Ki-67%, ХГ.
Слайд 26Лечение ОПЛ
ОПЛ малочувствительна и практически резистентна к лекарственной противоопухолевой терапии.
Применяется
хирургическое лечение:1.экстирпации матки уже на I этапе лечения (при этом
придатки можно сохранить, если макроскопически они выглядят нормально); 2. органосохраняющие операции (при возможности использования интраоперационной компьютерной томографии и гистероскопов высокого разрешения).После оперативного лечения желательно проведение курса ХТ и дальнейшее наблюдение пациентки.
Слайд 27Эпителиоидная трофобластическая опухоль (ЭТО)
ЭТО - чрезвычайно редкая форма ТБ (в
мировой литературе описано всего около 90 наблюдений этой опухоли), которая
характеризуется высокой злокачественностью;длительный период времени от последней беременности, родов или аборта до начала заболевания (1-18 лет)
наиболее часто опухолевый узел располагается в нижнем сегменте матки, в связи с чем врачи нередко принимают эту опухоль за плоскоклеточный рак шейки матки (РШМ);
возникает преимущественно из промежуточного трофобласта, причем микроскопическая картина схожа с ОПЛ, но есть ряд отличий (состоит из эпителиоидных клеток, клеток промежуточного трофобласта хорионического типа, при этом кровеносные сосуды, в отличие от таковых при ОПЛ, не поражаются; наличие в структуре опухоли очагов некроза и гиалиноподобного матрикса, напоминающего кератин, как при РШМ)
Слайд 28ЭТО
характерно незначительное повышение уровеня β - ХГ, при иммуногистохимическом исследовании
- диффузная экспрессия клетками опухоли цитокератинов-7 и -18, р63, hPL,
ингибина-α Mel-CAM, CD-117, фокальная экспрессия этими клетками ХГ и PLAP.метастазирует в 25 % случаев (в широкую связку матки, фаллоппиевые трубы, тонкую кишку и легкие)
малочувствительна к химиотерапии
применяется оперативное лечение с последующей ХТ и наблюдением.
Слайд 29
Визуальная картина
ЭТО: 1 – разрушенная опухолью шейка матки; 2 – островки клеток промежуточного трофобласта в опухоли окружены очагами фибриноидного некроза; 3 – окраска гемотоксилин-эозином, х250. Микроскопически опухоль напоминает плоскоклеточный РШМ; 4 – ИГХ-исследование, экспрессия ингибина-α в клетках опухоли3.
4.
1.
2.
Слайд 30Диагностика ЗТО
Критерии диагноза ТО (рекомендации FIGO, 2000г.):
плато или увеличение
уровня бета–ХГ в сыворотке крови после удаления ПЗ в 3х
последовательных исследованиях в течение 2х недель (1, 7, 14 дни исследования);повышенный уровень ХГ через 6 и более месяцев после удаления ПЗ
гистологическая верификация опухоли.
Таким образом, самым ранним признаком развития трофобластической опухоли является увеличение сывороточного уровня бета–ХГ при динамическом контроле у пациенток с беременностью в анамнезе. Всем женщинам с различными нарушениями менструального цикла и беременностью в анамнезе следует определять сывороточный уровень ХГ. Молодым пациенткам с выявленными метастазами неясной этиологии необходимо исследовать сывороточный уровень ХГ.
Для диагностики метастазов трофобластической опухоли в 2000 г. FIGO совместно с ВОЗ были рекомендованы следующие методы:
рентгенография или РКТ исследование органов грудной полости для выявления метастазов в легких;
РКТ или УЗКТ для выявления метастазов в печени и других органах брюшной полости и забрюшинного пространства;
МРТ или РКТ для диагностики церебральных метастазов.
Слайд 31План первичного обследования больных с ТО и мониторинга в процессе
лечения и в период ремиссии.
Слайд 32*у больных с IV стадией болезни – контроль ХГ 1
раз в 2–3 месяца в течение 2 лет; **острые боли в
животе, кровотечение во время химиотерапии; ***у больных с метастазами в легкие размером 5 см и более, с массивными метастазами, расположенными субплеврально – 1 раз в месяц.Слайд 34Классификация TNM
Тх – первичная опухоль не может быть определена
Т –
нет очевидной первичной опухоли
Т1 – заболевание ограничено маткой
Т2 – поражение
вышло за пределы матки, но ограничено гениталиями: яичники, трубы, влагалище, широкие связкиОтдаленные метастазы
М0 – нет клинических метастазов
М1а – метастазы в легких
М1в – метастазы в других органах
Слайд 35Резистентность к ХТ
согласно объединенной классификации FIGO/WHO (ВОЗ, 2002)
* интервал между
окончанием предыдущей беременности и началом химиотерапии; ** низкий уровень ХГ может
быть при трофобластической опухоли на месте плаценты.При сумме баллов 6 и менее риск развития резистентности опухоли расценивается как низкий, 7 и более баллов – высокий.
Слайд 36Лечение ЗТО
Лечение следует проводить в специализированной клинике, располагающей всеми современными
возможностями диагностики и опытом успешного лечения таких больных.
Лечение всегда
начинается со стандартной химиотерапии I линии, режим которой определяется степенью риска возникновения резистентности опухоли по шкале FIGO.Пациенткам, получавшим ранее нестандартные режимы химиотерапии, после оценки степени риска следует обязательно начать стандартную химиотерапию. Кровотечение из опухоли не является противопоказанием к началу химиотерапии, которую необходимо проводить параллельно с интенсивной гемостатической терапией.
Слайд 37Стандартная ХТ I линии ЗТО
*лечение проводится до нормализации уровня ХГ,
затем – дополнительно – 3 профилактических курса в аналогичном режиме.
**лечение
в 12 дни проводится с обязательной гидратацией до 2х литров, трансфузией раствора гидрокарбоната натрия и противорвотной терапией.Слайд 38Клинический мониторинг в процессе ХТ:
оценка динамики опухолевого процесса – еженедельный
контроль сывороточного уровня ХГ (дни 0, 7, 14, 21 и
т.д.);оценка состояния гемопоэза – еженедельное исследование клинического анализа крови (дни 0,7,14,21 и т.д.);
оценка биохимических показателей крови (1 раз в 2 недели – дни 0, 14, 28 и т.д.);
исследование функции почек (анализ мочи – 1 раз в 2 недели дни 0, 14, 28 и т.д.).
Дополнительные исследования при эффективном лечении (УЗКТ, рентгенологическое исследование и др.) выполняются только по показаниям.
Контроль эффективности и продолжительность ХТ:
эффективное лечение соответствует прогрессивному еженедельному снижению сывороточного уровня ХГ;
лечение проводится до нормализации уровня ХГ с последующими обязательными 3 курсами консолидирующей (профилактической) химиотерапии в аналогичном режиме либо до появления признаков резистентности опухоли.
Слайд 39Лечение резистентных ЗТО
Основными причинами резистентности ТО являются: 1.
неадекватное планирование ХТ I линии; 2. нарушение режима стандартной ХТ;
3. необоснованная смена режимов ХТ; 4. отказ от профилактических курсов ХТ; 5. биологические особенности опухоли. Частота возникновения резистентности (по данным гинекологического отделения ГУ РОНЦ им.Н.Н.Блохина РАМН 1996-2004 гг.) — 12%, частота излечения — 80%.Первыми признаками возникновения резистентности ЗТО являются:
увеличение уровня ХГ во время или в течение 6 мес. после окончания химиотерапии, зафиксированное при 3 последовательных исследованиях в течение 10 дней;
плато или снижение уровня ХГ менее 10%, зафиксированное при 3 последовательных исследованиях в течение 10 дней.
ХТ II линии продолжается до нормализации уровня ХГ с последующими 3 курсами профилактической терапии в прежнем режиме либо до первых признаков развития резистентности.
Возможность хирургического удаления резистентных опухолевых очагов должна всегда рассматриваться, т.к. шансы на излечение больных после неэффективной ХТ II линии значительно убывают.
Слайд 40ХТ II линии (резистентной опухоли)
*лечение проводится до нормализации уровня ХГ,
затем дополнительно 3 профилактических курса в аналогичном режиме; **лечение в
1-2 дни проводится с обязательной гидратацией до 2-х литров, трансфузией раствора гидрокарбоната натрия и противорвотной терапией. Благодаря использованию ХТ с включением препаратов платины в последние годы отмечают значительное повышение эффективности лечения, особенно у больных с отдаленными метастазами. Кроме того они менее токсичны и более просты в техническом исполнении.
Слайд 41Хирургическое лечение ЗТО
Показаниями к хирургическому лечению являются:
угрожающее жизни кровотечение
из первичной опухоли или метастаза;
перфорация опухолью стенки матки;
резистентность первичной опухоли
к стандартной ХТ I и II линий при отсутствии отдаленных метастазов;резистентность метастазов (при отсутствии первичной опухоли) в случае технической возможности одномоментного удаления всех резистентных очагов.
Оптимальным объемом операции являются:
органосохраняющая гистеротомия с иссечением опухоли в пределах здоровых тканей у больных репродуктивного возраста;
резекция пораженного органа с резистентным метастазом в пределах здоровых тканей (возможно – эндоскопическим путем).
Пациентки с церебральными метастазами потенциально излечимы как с помощью одной химиотерапии, так и путем комбинированного лечения (химиотерапия + облучение, химиотерапия + операция).
Слайд 43Фертильность пациенток, получавших ХТ
Данные последних лет свидетельствуют: безопасным сроком
(в отношении аномалий развития) для наступления беременности и вынашивания здорового
ребенка является 12 месяцев от окончания последнего курса химиотерапии. Не выявлено также зависимости между проведенной химиотерапией и последующим бесплодием.Слайд 44Профилактика ТБ
Улучшение онкологической грамотности населения
Динамическое наблюдение за женщинами имевшими беременность,
независимо от ее исхода
При кровянистых выделениях в «послеродовом периоде» -
гистологическое исследование соскобаСвоевременное и адекватное лечение ПЗ
Выработка онкологической настороженности у врачей акушеров-гинекологов общей сети
Широкое использование перспективных методов ранней диагностики